Повечето гинекологични заболявания се проявяват по три основни начина:
- менструална дисфункция (липса на менструация, нередовна и / или болезнена менструация, продължително менструално кървене, дисфункционално кървене и др.),
- анормален вагинален секрет,
- болки в долната част на корема.
Всеки от тези признаци, особено тяхната комбинация, показва необходимостта от посещение при гинеколога. Разбира се, точна диагноза се прави едва след прегледа, но въз основа на някои признаци е възможно да се предположи наличието на определена патология. Помислете за симптомите на женските заболявания, които се срещат най-често.
Миома на матката
Миомите на матката са доброкачествен тумор, съставен от мускулни влакна. Диаметърът му варира от няколко милиметра до десетки сантиметри, съответно, проявите ще бъдат различни, но основният симптом, с който се занимава гинекологът, е прекалено тежка и продължителна менструация. Тъй като туморът расте, менструалното кървене става по-често, може да се случи два или повече пъти на месец. Постоянната и значителна загуба на кръв води до развитие на анемия (признаците му са повишена умора, намаляване на жизнеността, бледност).
Аднекситът или възпалението на придатъците на матката (яйчниците и фалопиевите тръби) е болестта, с която майките плашат дъщерите си, в студено време, които предпочитат топли дрехи. Разбира се, майките са прави: аднекситът е най-честата възпалителна болест на женския генитален тракт и въобще не е безвреден. Най-характерният признак на аднексит е болка в долната част на корема, вдясно или вляво, в зависимост от страната, от която се развива възпалението, често отстъпващо на долната част на гърба или на сакрума. Болката може да бъде постоянна или да се появява редовно и обикновено се справя с нея просто като взема аналгетик. Но това е лоша идея. Лекарството, което елиминира болезнените усещания, не елиминира тяхната причина, и въпреки че пристъпите на болка постепенно стават по-малко интензивни, проблемът не изчезва - аднекситът просто преминава в хроничен стадий. Фактът, че това е сериозно, показва, че 70% от жените с хроничен аднексит са диагностицирани с безплодие.
Вагинална кандидоза или млечница
Млечницата не е фатална болест, но може да отрови живота на жената, колкото и всяка друга „неопасна“ болест. Основните признаци на млечница са вагинален сърбеж и обилно изтичане на течности от него. Те имат характерен млечен суроватка и белезникав цвят, понякога приличат на пяна. Други симптоми на млечница са парене и болка във влагалището след сексуален контакт, поради което жените могат да избегнат сексуалния контакт. Вагиналната кандидоза може да продължи дълго време, след това да избледнява, след това да нараства. Важно е да се помни, че е неефективно при лечение на млечница самостоятелно с лекарства, причината за появата му е намаляване на местния имунитет, а терапията трябва задължително да включва общи мерки за укрепване.
Мултифоликуларни яйчници или поликистозни яйчници
Тази диагноза се прави почти всеки четвърти гинекологичен кабинет посетител в постсъветското пространство. Основният и единствен симптом е нередовен менструален цикъл и може да отнеме няколко месеца между менструациите. Гинеколозите от западните училища не приписват такова състояние на болести и не смятат за необходимо да изравнят менструалния цикъл на всяка цена.Все повече и повече лекари стигат до извода, че това е вариант на нормата. Клиничният опит показва, че многофоликулярните яйчници не са ясна индикация за безплодие, както се смяташе по-рано. Постепенно лекарите от постсъветските страни започват да се съгласяват със своите западни колеги.
Трябва да се отбележи обаче, че нарушенията на менструалния цикъл могат да бъдат признак на други заболявания, следователно не си струва да се игнорира. В такава ситуация си струва поне едно изследване.
ендометриоза
Маточната кухина е облицована със слой от специални клетки - ендометриума. Разликата между клетките на ендометриума и други е, че те реагират на циклични промени в хормоналния фон: ендометриумът расте, се сгъстява и изобилства с кръвоносни съдове, така че матката е подготвена за зачеване. Ако зачеването не се случи, в определени дни от цикъла, повечето от ендометриума се отхвърля и се появява менструално кървене. Това е норма. Въпреки това, понякога по някаква неизвестна причина, ендометриумът започва да се появява не само в матката, но и в други точки на тялото. В този случай същото нещо се случва и с него, но кръвта, освободена по време на отхвърлянето, няма естествен изход, а мъртвите частици на ендометриума и кръвта водят първо до възпалителния процес, а в дългосрочен план - до нарушаване на функционирането на органа. Това се нарича ендометриоза.
Ендометриозата е генитална (в репродуктивната система) и екстрагенитална (в други части на тялото), поради което нейните симптоми са изключително разнообразни.
Гениталната ендометриоза се проявява с обилно менструално кървене и кървавото освобождаване започва няколко дни преди менструацията и може да продължи дълго след това. Вторият най-често срещан симптом е болка в тазовата област. Болката е постоянна, утежнена преди менструацията, понякога придружена от пътуване до тоалетната, сексуален контакт или няма видима причина.
Екстрагениталната ендометриоза е трудно да се диагностицира, защото няма характерни признаци, „маски” за други заболявания, в зависимост от местоположението на патологичните области на ендометриума. Тази диагноза може да бъде показана от болка и влошаване, които са свързани с циклични хормонални промени.
Видеоклипове в YouTube, свързани с статията:
Класификация на заболяванията
Класификацията на вагинитите е много разнообразна.
По естеството на хода и продължителността на патологичния процес, вагинитът се разделя на следните форми:
- остър вагинит,
- подостър вагинит,
- хроничен вагинит.
В зависимост от възрастта на пациента:
- детски вагинит,
- вагинит жени в детеродна възраст,
- вагинит на жени в постменопауза.
Класификация по етиология:
- алергичен вагинит,
- следродилен вагинит,
- постбортационен вагинит,
- постоперативен вагинит.
По характер на патологичните секрети, наблюдавани при жени със симптоми на вагинит:
- серозен гноен вагинит,
- серозен вагинит,
- гангренозен вагинит.
В зависимост от патогена, който провокира развитието на това заболяване:
- специфичен вагинит. Този тип вагинит се разделя на форми в зависимост от специфичния патологичен инфекциозен агент: гонореен вагинит, трихомонаден вагинит, сифилитичен вагинит, хламидиален вагинит, туберкулозен вагинит, уреаплазма или микоплазмен вагинит. Често има комбинирана форма на вагинит,
- неспецифичен вагинит.
Неспецифичният вагинит е възпаление на вагиналната кухина, причинено от собствената микрофлора на жената, която при определени условия става агресивна и патогенна за женското тяло. Сред условно патогенната микрофлора могат да бъдат идентифицирани такива патогени като Proteus, Gardnerella, Pseudomonas aeruginosa, Streptococcus, Staphylococcus aureus, Escherichia coli, гъби от рода Candida, херпесен вирус.Обикновено тези микроорганизми присъстват във вагиналната кухина на всяка жена, но тяхната концентрация е много малка, което не води до развитие на патологични процеси.
Това заболяване най-често се дължи на проникването на патогенни микроорганизми в кухината на вагината, където тези болестотворни агенти растат и се размножават. Също така честа причина за развитието на вагинит е намаляването на имунитета на целия организъм, което се дължи на силна обща хипотермия, хипо- и бери-бери, недостатъчен прием на основни микроелементи. Следващата основна причина за вагинит е неспазването на основните правила за лична хигиена (невъзможност да се вземе душ за дълго време, както и неправилно измиване на момичетата), механична травмация на вагиналната лигавица (агресивен и извратен сексуален контакт, използване на различни секс играчки и др.).
Има клинични случаи, при които вагинитът възниква в резултат на хематогенна инфекция. Често това заболяване се развива в такива ситуации, когато нормалната микрофлора, съдържаща се във вагиналната кухина, не може да издържи патологичната. Също така, развитието на болестта е засегната от лоша екология, ниска устойчивост на стрес, намалени защитни механизми на организмите, приемане на антибактериални лекарства и хормони. При наличието на тези състояния, вагиналната микрофлора може да предизвика възпалителен процес във вагиналната кухина. В същото време имунната система на гениталните органи (локален имунитет) става нечувствителна към урогениталната инфекция.
Често изпълняваните гинекологични процедури и хирургични процедури също влошават здравето на жените:
- работата по аборт, изстъргване, диагностичен кюретаж, наблюдение на матката,
- въвеждане и отстраняване на вътрематочни контрацептиви,
- управление на труда в нарушение на правилата на асептиката и антисепсиса,
- различни диагностични интервенции,
- използването на хигиенни тампони по време на менструално освобождаване,
- чужди тела в кухината на вагината,
- безразборни секс.
Ако целостта на тъканите е нарушена по време на такива манипулации, способността им да се възстановяват значително се намалява и инфекциозните агенти влизат в тялото. Голям брой патогени влизат в тялото на жената чрез сексуалния начин.
В случаите на самолечение, когато жената се опитва да елиминира клиничните симптоми, без да се консултира със специалисти, обърква вагинит с други гинекологични заболявания, това състояние се превръща в хроничен стадий. В резултат на това се установява дисбаланс на микрофлората във вагиналната кухина за дълъг период от време, което може да доведе до сериозни хормонални нарушения и проблеми със зачеването. Много често се наблюдава вагинит при бременни жени, при жени с нарушения в ендокринната система, хипофункция на яйчниците и жени в менопауза.
Има голям брой етиологични фактори, които допринасят за развитието на вагинит.
Основните причини за развитието на вагинит:
- безразборния сексуален живот, който допринася за предаването на специфични инфекции,
- неспазване на хигиенните правила,
- лоша екология,
- значително намаляване на имунните процеси в тялото на жената.
Вагинитите, причинени от различни патогени, имат подобни клинични симптоми.
Най-честите признаци на вагинит са:
- анормален вагинален секрет (жълто-зелен или сив с остра неприятна миризма, плътна или разтегляща се до консистенция),
- неприятно усещане за сърбеж, признаци на дразнене на кожата,
- болка по време на сексуален контакт и при уриниране,
- малки не-менструални кръвоизливи от гениталния тракт.
При специфичен вагинит могат да се появят някои характерни симптоми. Когато гонорейната форма на вагинитния секрет от вагината е жълта и дебела в консистенция, която е много подобна на гной. За Trichomonas вагинит се характеризира с освобождаване на жълто-зелен цвят пенест характер, и за бактериално-бял разряд, които са придружени от извара говеждо месо. С Gardnerellosis, освобождаването от отговорност има много остра миризма на зловоние, приличащо на гнила риба. В същото време този избор е прозрачен.
Когато заболяването е в остър стадий на развитие, общото състояние на жената се влошава значително. В допълнение към патологичните секрети, жените се оплакват от появата на спазми, болезнени усещания в гениталната област, локално зачервяване на кожата, хиперемия на вагиналната лигавица. В случай на хронизиране на това заболяване, жената се нарушава само от неприятни изхвърляния, които причиняват нейния дискомфорт. В периода на обостряне на патологичния процес по време на възпаление на влагалището се наблюдават всички клинични признаци на вагинит. Може да се развие с дисбиоза, значително намаляване на имунните процеси в организма, различни инфекциозни заболявания и обща хипотермия на целия организъм. При наличието на такива характерни признаци е необходимо спешно да се консултирате с гинеколог. Всички жени трябва да знаят, че е много по-лесно да се предотврати развитието на болестта, отколкото да се бори след това.
диагностика
Диагностични мерки, използвани от лекаря за установяване на диагноза "вагинит":
- задълбочено и подробно събиране на жалби, анамнестични данни,
- пълно гинекологично изследване с помощта на огледала,
- комплекс от клинични и биохимични анализи,
- бактериоскопско изследване на вагинален секрет,
- изследване на вагинално съдържание за наличие на инфекциозен патоген.
За да се постигне пълният ефект, е необходимо да се предпише цялостно лечение.
Група лекарства е избрана в ясна зависимост от етиологичния фактор на заболяването, тъй като различни групи антибиотици са ефективни срещу специфични патогенни патогени. Антибактериално лечение на пациенти с вагинит може да бъде предписано само от квалифициран лекар. В този случай, формата на прилагане на лекарства може да бъде различна: форма на таблетка, вагинални супозитории, мехлеми. Най-често за лечение на това заболяване се предписват супозитории или вагинални капсули, които действат локално върху патогенните патогени и доста ефективно премахват признаците на възпалителния процес.
Ако жените имат неусложнена неспецифична форма на вагинит, гинекологът не предписва лечение, което включва антибиотици. Въпреки това, в случай на развитие на бактериален вагинит, антибактериалните лекарства задължително присъстват в режима на лечение. Необходимо е да се изследва чувствителността на вагиналната микрофлора към антибиотици. Лечение на вагинит при момичетата, като правило, се извършва без предписване на антибактериални лекарства.
Също така при лечение на вагинит се предписва симптоматична терапия. За да се премахнат неприятните и болезнени усещания, се предписват различни вагинални свещички, капсули и мехлеми с антисептично и аналгетично действие. За дезинфекция се използват специални разтвори за измиване, които се основават на водороден пероксид, натриев бикарбонат или манган. След пълен терапевтичен курс, жената трябва да се подложи на повторни тестове, които потвърждават наличието или отсъствието на патологичен патоген.
Гъбичните инфекции обикновено се лекуват с противогъбични супозитории и кремове (като клотримазол и миконазол). В допълнение може да се използва перорална противогъбична терапия (напр. Флуконазол).
Усложнения на вагинита
Тъй като ефектите от вагинит могат да бъдат много сериозни, е необходимо своевременно да се потърси медицинска помощ. Основните ефекти на вагинит:
- постоянен дискомфорт,
- значително намаляване на качеството на сексуалния живот на жена и нейния партньор,
- значително нарушение на фертилността на жената, което води до значителни емоционални разстройства,
- намален имунитет
- ако при бременна жена се развие вагинит, рискът от спонтанни аборти и фетална инфекция се увеличава,
- в следродовия период, тези жени са изложени на повишен риск от развитие на ендометриоза,
- хронизация на патологичния процес,
- образуване на ерозия на шийката на матката,
- бъбречна инфекция,
- сраствания,
- евентуална инфекция с ХИВ и други болести, предавани по полов път.
предотвратяване
Превантивните мерки за предотвратяване на развитието на вагинит играят много важна роля. Ето защо е необходимо да се спазват всички правила за превенция на това заболяване, за да се предотврати възможно най-голямо развитие на вагинит или да се сведат до минимум клиничните симптоми.
Основните мерки за превенция на вагинит:
- необходимо е да се избягва случаен сексуален контакт, в противен случай е необходимо да се използват бариерни средства за защита срещу инфекции, които се предават по време на секс (презервативи),
- лична хигиена (измиване на външните генитални органи два пъти дневно, особено в критични дни, носещо чисто бельо),
- да се избегне употребата на ароматизирани санитарни превръзки и тампони, така че те да доведат до алергична реакция,
- за поддържане на най-здравословния начин на живот, подобряване на диетата, използване на важни за организма витаминни и минерални комплекси.
Видове гинекологични заболявания
Според статистически изследвания, до 60% от жените в репродуктивна възраст страдат от гинекологични заболявания, но експерти предполагат, че в действителност този процент е много по-висок. Честите заболявания от тази група включват възпаление на матката и придатъците, менструални нарушения и ендометриоза. Често срещан сред посетителите на гинекологични клиники и инфекции на гениталния тракт, а в някои случаи става дума и за пренебрегвани нискостепенни заболявания, придобити преди много години.
Причината за такава плашеща ситуация не е сексуалната разпуснатост. Лекарите се оплакват от общото влошаване на здравето на населението като цяло, а начинът на живот на една активна съвременна жена с безкраен стрес, преумора и често недостатъчно физическо натоварване само влошава тази ситуация.
Болестите на женските генитални области могат да се разделят на следните групи:
инфекциозен
Причините за неприятните симптоми и нарушената репродуктивна функция при жените са инфекции, предавани по полов път: хламидия, трихомониаза, гонорея, кандидоза и др. Като правило, те се срещат в латентна форма, така че е важно редовно да посещавате гинеколог, като вземате намазка за микроскопско изследване.
ендокринен
Нарушаването на ендокринните жлези - хипофизата, надбъбречните жлези, яйчниците и други - може да повлияе на способността на жената да забременее, качеството на сексуалния й живот и дори нейния външен вид. Такива заболявания могат да бъдат вродени (например наследствен андрогенитален синдром) или придобити (синдром на поликистозни яйчници, хиперпролактинемия). Напоследък затлъстяването все повече се приписва на тази група, което само по себе си може да доведе до менструални нарушения и безплодие.
Туморни неоплазми
Добри доброкачествени и злокачествени тумори се диагностицират при жени както на възраст, така и на възраст. Тази група включва модификации на шийката на матката: включително неговата ектопия.Самият тумор - дори злокачествен - все още не е присъда, но е важно да не се пропусне откриването му на възможно най-ранен етап. Това е още един аргумент в полза на рутинен преглед при гинеколог, особено за пациенти с натоварена наследственост при рак на яйчниците, тялото и шийката на матката.
Симптоми на гинекологични заболявания
Обикновено разстройство в гениталната област може да се подозира чрез един от следните симптоми:
- Менструални нарушения Проявява се в отсъствието на менструация, промени в характера и продължителността на кървенето, необичайно голяма загуба на кръв (когато жената е принудена да сменя тампоните или тампоните по-често, като използва хигиенни продукти с повишена абсорбция) и пробивно кървене в средата на цикъла. Такива прояви са характерни за много гинекологични заболявания на ендокринната и неопластичната природа.
- Pain. Острата болка е вероятен признак на животозастрашаващо състояние: например, овариална апоплексия (руптура), която изисква спешна хоспитализация. Болещата болка, като правило, притеснява жената по време или преди менструацията, а в други случаи - по време на полов акт. Този симптом често съпътства възпалителни процеси във вагината, матката и придатъците.
- патологичен: кафяво, млечнобяло, жълтеникаво, пенливо, гнойно, с неприятна или необичайна миризма на влагалищни секрети - винаги са причина за безпокойство. Ако забележите странен образец на бельото, както и в случай на пълно отсъствие на освобождаване, с изключение на менструалната кръв, по време на цикъла (синдром на суха вагина) - запишете се за консултация с гинеколог.
- сърбеж отбелязва се при различни патологии на женски генитали. В комбинация с обилни бели секреции, този симптом се появява при млечница (вагинална кандидоза).
Лечение на гинекологични заболявания
Както вече споменахме, съвременната гинекология предоставя широки възможности за лечение на заболявания на урогениталната система, включително тежки патологии, които засягат общото състояние на пациента.
Основният елемент на всяка терапия е предписването на медикаменти, но в допълнение към тях на пациента може да бъде предложено физиотерапевтично лечение или операция.
Медикаментозно лечение
Фармацевтични препарати в гинекологията се предписват под формата на таблетки и капсули, супозитории, инжекции, мехлеми и други лекарствени форми. В зависимост от естеството на проблема, лекарят ще предпише на пациента следните групи лекарства:
- Нестероидни противовъзпалителни средства (НСПВС) - Ибупрофен, диклофенак, индаметацин и други - се предписват за облекчаване на възпалението при уриногенни инфекции, както и за обезболяващи за болезнена менструация.
- Антибиотици, антисептици, противогъбични и антивирусни лекарства помощ при лечението на инфекциозни гинекологични заболявания, както и техните последствия. Например, при лечението на генитални брадавици, антивирусните агенти винаги се предписват за унищожаване на причинителя на човешкия папиломен вирус (HPV).
- Хормонални лекарства служи за лечение на ендокринни нарушения в гинекологията и като мощни противовъзпалителни средства (стероидни хормони), които предотвратяват образуването на коремни сраствания при диагностични и хирургични процедури. В допълнение, синтетични орални хормони-базирани орални контрацептиви са избрани за предотвратяване на нежелана бременност, а редица хормонални лекарства се използват за лечение на безплодие.
- Витаминни препарати често се предписва на жените като адювант, което допринася за възстановяването на организма при различни гинекологични заболявания.Лекарят може също да предпише лекарства на пациента, които нормализират нивото на желязо в организма - това може да е необходимо след хронична загуба на кръв (например при тежка продължителна менструация).
Физиотерапия за гинекологични заболявания
Използването на апаратна физиотерапия заема важно място в арсенала на всяка уважавана гинекологична клиника. В някои случаи тези методи могат да избегнат хирургичното лечение на някои заболявания на гениталните органи при жените.
- cryolysis - излагане на тъкани на ниски температури (замразяване на гнездото с течен азот). Този подход е доказал своята ефективност при ектопия и цервикални кисти, брадавици, хроничен цервицит и други заболявания.
- Химично разрушаване има подобен ефект при лечението на ектопия (ерозия) на шийката на матката, нейните кисти и полипи на цервикалния канал. Въпреки това, използването на специфични химически вещества (като "Solkovagin"), за разлика от cryodestruction, в по-голяма степен се показва на nerzhavshih пациенти.
- Радиовълнова терапия Смята се за лека алтернатива на хирургичната интервенция: излагането на радио вълни затопля тъканите, унищожавайки патологичните зони без риск от кървене и възпаление. Този метод е подходящ и за лечение на ерозия при жени, планиращи бременност.
- Лазерна терапия Това е обещаваща техника, доказала своята ефективност при различни гинекологични заболявания. Така че, курсове на лазерно излагане се използват в интимна пластмаса, когато искате да върнете еластичността на вагиналните стени след раждането.
Хирургично лечение
Не трябва да се страхувате от хирургическа интервенция при гинекологични заболявания: повечето манипулации на гениталиите се извършват лапароскопски - чрез пробиви в предната коремна стена и стената на вагината. Този подход не изисква дълъг период на възстановяване и не оставя груби естетични дефекти на тялото на пациента.
Какъв гинекологичен център мога да се свържа?
Изборът на гинекологична клиника е решаваща задача, защото точността на диагностиката и лечението зависи от това дали ще намерите лекар, на когото можете да се доверите. Ето защо, в случай, че не сте доволни от услугата в женската клиника или клиника в общността - помислете за намирането на частен медицински център.
Благодарната обратна връзка от щастливи и здрави пациенти е основната гордост на гинеколозите от клиниката “Лечу” - партньор на най-голямата мрежа от частни диагностични лаборатории “Инвитро”. Персоналът на клиниката постоянно подобрява уменията си и използва най-новите подходи за лечение на женските заболявания. Пациентите са снабдени с модерно медицинско оборудване и постоянно приятни условия на обслужване. Мотото на клиниката "Аз лекувам" - "всеки пациент трябва да е здрав!"
Лиценз за медицински дейности LO-77-01-015932 от 04.18.2018г.
Твърди, че момичето не трябва да отиде при гинеколог преди сексуална активност. Това съвсем не е така - много женски болести могат да възникнат абсолютно без оглед на този факт. Ето защо, на възраст от 15 до 17 години, всеки представител на красивата половина на човечеството трябва поне веднъж годишно да се подлага на превантивно приемане в женска клиника или гинекологичен кабинет на частна клиника. Погрижете се за здравето си!
Чести причини за женски заболявания
Представителите на по-слабия пол отделят болести на половите органи и млечните жлези.
Факторите, които допринасят за тяхното развитие, включват:
- началото на сексуална активност в ранна възраст, чести промени в партньорите, липса на контрацепция,
- спонтанни аборти и аборти, след което повърхността на матката често става неравен,
- лоши условия на околната среда, отслабен имунитет, неспазване на правилата за лична хигиена,
- продължителна употреба на антисептични лекарства, неправилен избор на хормонална контрацепция,
- патология при образуването на генитални органи,
- хормонални нарушения, заболявания от инфекциозен тип.
Чести симптоми
Повечето гинекологични заболявания имат подобни симптоми:
- вагинално изпускане на бяла сянка, с неприятна миризма,
- кръвоизливи с различна сила, които не са свързани с менструалния цикъл,
- зачервяване, тежко парене или сърбеж на гениталиите,
- поява на ерозия или язви в гениталния тракт,
- тежка коремна болка,
- проблеми със зачеването, чести спонтанни аборти,
- болезнени чувства по време на секс и уриниране.
Горните сексуални заболявания също имат свои отличителни черти, които могат да се видят на снимката.
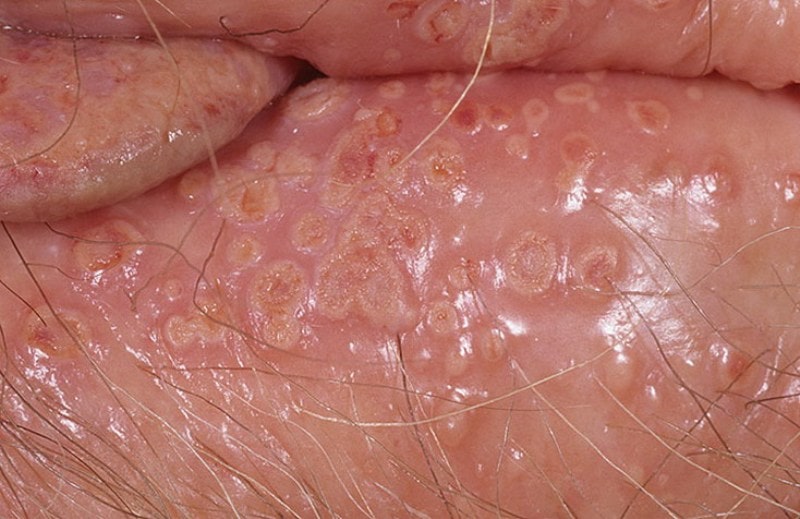
Женски генитални язви

Белият вагинален секрет е често срещан симптом на гинекологично заболяване
ендометрит
Заболяването се причинява от условно патогенни анаеробни и аеробни бактерии.
Код на ICD-10:
- остър - N71,
- хроничен - N71.1,
- гнойни - N71.9.
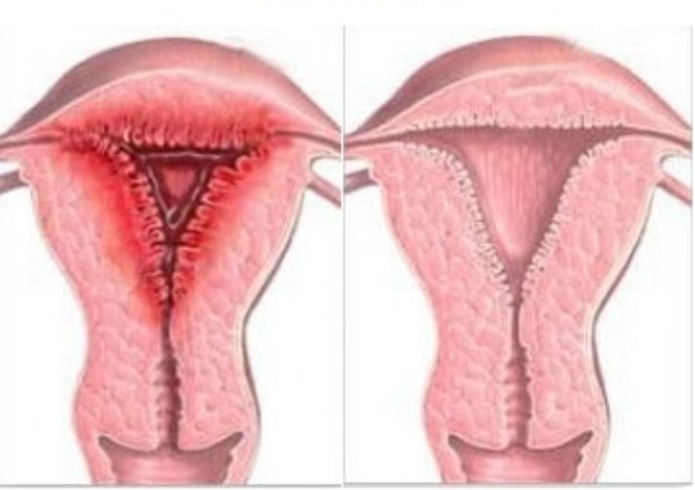
Здравословна матка и ендометрит
Инфекцията се развива в матката и се разпространява през цервикалния канал. Причини за поява - аборт, раждане, промискуитет. Основните симптоми включват слабост, повишена температура и болки в долната част на корема.
Характеризира се с наличие на възпаление в яйчниците и придатъците.
Код на ICD-10:
- гноен - N70.9,
- хроничен - N70.1,
- остър - N70.0.

При аднексит, яйчниците се възпаляват.
Развитието на заболяването възниква след проникването на вредни микроорганизми в гениталиите. Най-често това се случва с аборт, намален имунитет и тежка хипотермия. Основните симптоми се появяват няколко дни след инфекцията. Те включват: сърбеж, световъртеж, изпускане, с неприятна миризма.
Продължителното отсъствие на лечение допринася за развитието на хроничната форма на заболяването, която се характеризира с лумбална болка и силно чувство на дискомфорт в областта на придатъците.
Заболяването е възпаление на вагиналната лигавица, което се дължи на негативните ефекти на вредните микроорганизми.
Той има 2 форми:
- остър (ICD-10 код - N76.0) - появяват се сърбеж, парене, дразнене, подуване на лигавицата и вагинална болка,
- хроничен (ICD-10 код - N76.1) - продължава без видими симптоми. Може би появата на бял разряд с миризма.
Причини за възникване - продължителна употреба на антибиотици, неспазване на хигиенните правила, наличие на инфекции, влошаване на ендокринната система.

При colpitis, вагиналната лигавица е възпалена
Миома на матката
Проявява се под формата на доброкачествени тумори, които възникват поради възпаление, липса на редовен секс, хормонални аномалии, аборти и кърмене. Кодът за ICD-10 е D25.9.
Развитието на заболяването води до кървене, тежка менструация, запек и често уриниране.

Фибромите на матката се характеризират с появата на доброкачествени тумори
Поликистозен яйчник
Характеризира се с развитието на множество кисти. Размерът на яйчниците се увеличава няколко пъти, признаците на овулация изчезват. Значително увеличава риска от безплодие. Кодът на болестта ICD-10 е E28.2.

Поликистозният яйчник предизвиква образуване на кисти
Ерозия на шийката на матката
Това увреждане на лигавицата на шийката на матката, което се появява при възпаление на репродуктивните органи, наранявания, хормонални нарушения. Най-често болестта протича без видими симптоми, може да има изобилни секрети. Кодът за ICD-10 е N86.

Здрава шийка и матка с ерозия
Липсата на своевременно лечение на това заболяване на матката увеличава вероятността от развитие на злокачествен тумор. Симптомите на разпространението на ерозията - появата на кървене след интимност и наличието на болка по време на полов акт.
Цервикална левкоплакия
Проявява се в увеличаване на външния слой на вагиналния епител, кодът за ICD-10 - N88.0.
Има 2 вида:
- появяват се прости - тънки неоплазми, които нямат отрицателен ефект върху дълбоките слоеве на шийката на матката,
- появяват се пролиферативни - плътни образувания, рискът от развитие на рак е висок.

Неоплазма на шийката на матката
Среща се поради повишеното количество естроген в тялото на жената, наличието на вирусни или инфекциозни заболявания, свързани с безразборни сексуални отношения. Безсимптомно, може да причини бяло или кърваво отделяне.
Заболявания на млечните жлези
Заболявания на млечните жлези при жените се проявяват под формата на възпаление или доброкачествени и злокачествени новообразувания.
Списъкът с най-често срещаните включва:
Възпаление на гърдата, дължащо се на проникване на вредни микроорганизми в млечните жлези чрез пукнатини в зърната. Кодът за ICD-10 е N61.
Разделени на 2 типа:
- Кърмене. Това се случва по време на кърмене в резултат на хипотермия и влошаване на имунната система след раждане. Основните симптоми са повишена температура, гнойно отделяне от зърната, силна болка и поява на палпиращи гърди.
- Не кърмене. Причината за развитието е киста на гърдата. Развива се при заболявания на щитовидната жлеза, отслабен имунитет и хипертония.
В случай на гноен мастит е противопоказано да се продължи кърменето, тъй като това може да увреди здравето на бебето.
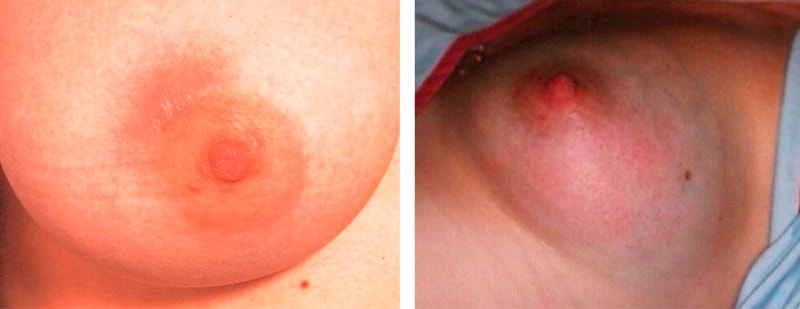
Мастит - възпаление на млечните жлези
фиброаденом
Доброкачествен тумор, проявяващ се под формата на гръдни тюлени. Кодът за ICD-10 е N40. Може да се развие при момичета на възраст под 30 години. Причината е в увеличеното производство на естрагон.
Листоподобната форма на фиброаденома е най-опасна за здравето на жената и може да се превърне в рак.

Fibroadenoma е доброкачествен тумор на гърдата.
заболяване на гърдата
Това се случва в резултат на увеличеното производство на пролактин в хипофизната жлеза. Дифузната кистозна мастопатия, най-опасната форма на заболяването, може да се превърне в злокачествен тумор. Характеризира се с наличието на множество образувания върху широка област на млечната жлеза. Кодът за ICD-10 е N60.1.

Мастопатията се характеризира с появата на тумори в млечните жлези.
Развитието на заболяването възниква на възраст 35-50 години, в периода на изчезване на репродуктивната функция и намаляване на производството на хормони. Основният симптом е тежка болка в гърдите, която придава на рамото и зоната под мишниците отделяне от зърната.
Наличието на излишно тегло, диабет, заболявания на стомаха и черния дроб увеличават вероятността от мастопатия.
Диагностични методи
За идентифициране на причините за вагиналните и гениталните проблеми се провеждат редица изследвания:
- Визуално изследване и палпация.
- Вземане на тампон от вагината и шийката на матката. Това ще помогне да се определи микрофлората и наличието на атипични клетки.
- Бактериологично засяване. Идентифицира причинителя на болестта и определя чувствителността на организма към антисептични средства.
- Кръвен тест за хормони.
- Ултразвук и мамография. Помага да се определи наличието или отсъствието на неоплазми.
- Компютърна инфрачервена диагностика. Определя границите на тумора и наличието на метастази.
- Рентгенография. Използва се за откриване на тумори и проходимост на тръбите.
При спорни случаи материалът се взема за биопсия.
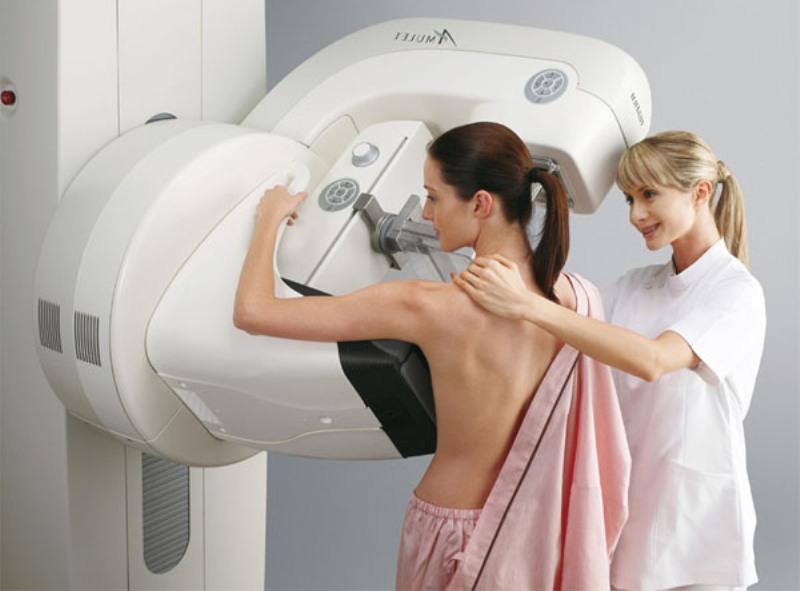
Мамографията помага да се знае състоянието на млечните жлези.
Хирургични методи
Операциите са показани при доброкачествени тумори, онкологични заболявания, сложни вродени и придобити патологии. Най-ефективният метод е лапароскопията. Процедурата се извършва без разрези, чрез пробиване на влагалището и корема. Хирургичната намеса е подходяща само при липса на положителен ефект от други методи на лечение.
Възможни усложнения
Липсата на лечение увеличава вероятността от развитие на усложнения:
- неуспех на менструалния цикъл
- развитие на злокачествени тумори,
- чести болки в долната част на корема,
- идентифициране на проблеми със зачеването и раждането, извънматочната бременност.
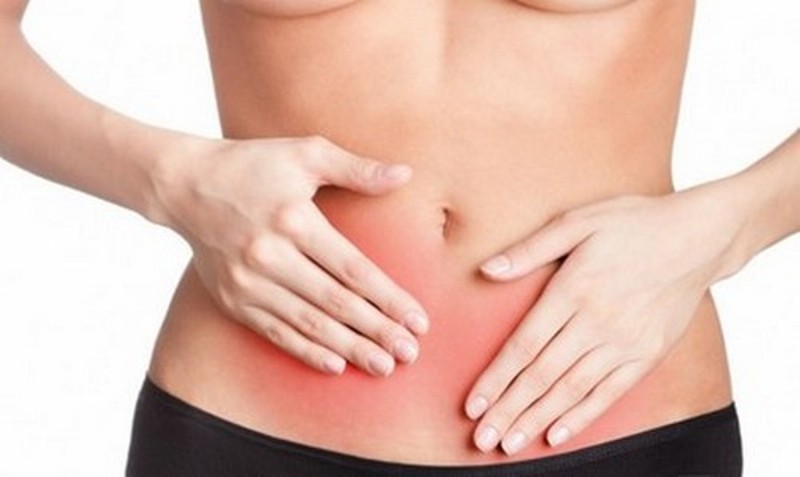
Ако не лекувате женските заболявания своевременно, тогава може да имате постоянна болка в долната част на корема.
Тези фактори влияят неблагоприятно върху работата на цялото тяло на жената. Липсата на лечение допринася за прехода на болестта към хроничната форма.
Основните видове и тежест на заболяването
Маточната ендометриоза има три форми:
- дифузна аденомиоза е патологично състояние, което се характеризира с разпространението на ендометриални огнища по цялата повърхност на маточната лигавица с образуването на кухини в маточния мускулен слой,
- нодуларната аденомиоза е форма на заболяването, при която клетките на ендометриума пролиферират в мускулния слой на матката, за да образуват възли, които нямат капсули,
- въздишка-дифузна аденомиоза - форма на заболяването, която съчетава и двата вида,
- Фокална аденомиоза е вид ендометриоза, при която ендометриалните клетки се намират в мускулния слой на матката в отделни, изолирани клъстери.
Според дълбочината на проникване на възпалителния фокус в стените на матката, има четири степени на ендометриоза:
- Степен 1 се характеризира с проникване на ендометриоидни клетки до малка дълбочина, не по-дълбока от слоя миометрий,
- 2 степен - растежът на възпалителния процес с половината от дебелината на мускулния слой,
- 3 степен - патологичният процес заема цялата дебелина на мускулния слой,
- Степен 4 се характеризира с участието на съседните органи и перитонеума, които ги покриват в патологичния процес с образуването на фистулни пасажи, водещи до малкия таз.
Причини за заболяването
Медицината не е напълно изяснена основните причини, които водят до развитието на това заболяване. Съвременните учени са идентифицирали няколко теории за развитието на ендометриоза, но в същото време всеки отделно не обяснява точния механизъм на развитие на болестта, а само допълва другите. Основните теории, обясняващи характеристиките на развитието на аденомиозата, са следните:
- Теория на имплантите. Нейната същност е в това, че ендометриумът се движи към други органи и тъкани на фона на менструация или хирургична намеса. Поради това възниква образуването на огнища на ендометриоза.
- Ембрионална теория. Според тази теория, фокусите се формират от частици от зародишен материал, които впоследствие се използват за развитието на гениталните органи.
- Метапластична теория. Същността на тази теория е, че ендометриозата се формира от мезотелиалния слой на перитонеума, който е претърпял метаплазия.
Основните фактори, водещи до развитието на аденомиоза:
- механични увреждания на матката в резултат на аборт, кюретаж, поставяне на вътрематочно устройство и хирургическа интервенция на матката,
- генетични фактори
- твърде рано или късно поява на менструация,
- началото на сексуална активност на по-късна възраст и късно раждане,
- дълъг престой на слънце
- прекомерен физически стрес
- психо-емоционално претоварване,
- хронични възпалителни заболявания на пикочно-половата система,
- хормонални нарушения на репродуктивната система,
- ендокринологични заболявания - тиреоидна патология, захарен диабет, надбъбречни тумори, затлъстяване,
- алергични заболявания,
- намаляване на защитните сили на тялото
- отрицателно влияние на факторите на околната среда,
- липса на физическа активност
- нисък социално-икономически статус
- стесняване на цервикалния канал, което води до затруднено отделяне на кръв по време на менструация и обратен рефлукс на ендометриалните клетки в коремната кухина и тръби.
Някои жени с ендометриоза на матката може да нямат никакви клинични прояви.Поради това аденомиозата често може да бъде открита случайно по време на ултразвуково изследване на тазовите органи. Въпреки това, асимптоматичният курс е по-характерен за пациентите в началните стадии на ендометриоза.
При жени с по-тежка ендометриоза на матката, основните симптоми са менструалната дисфункция. Най-често на фона на аденомиоза има кървави зацапвания, които се появяват няколко дни преди менструацията и траят 2-3 дни след края му. В допълнение, пациентите с аденомиоза могат да получат метророгия (менструални нарушения), които са ациклични кръвоизливи, които се появяват всеки ден от менструалния цикъл. В някои случаи кървенето от матката може да бъде толкова тежко, че гинекологът е принуден да извърши операция незабавно. Обемът на операцията може да бъде различен, дори преди пълното отстраняване на матката.
При ендометриоза на матката естеството на менструацията се променя значително. В допълнение, увеличава количеството на менструалната кръв, може да образува съсиреци. Интензивността на кървенето води до постхеморагична анемия, причинена от загуба на кръв. Ето защо, тези жени могат да получат симптоми на анемия (слабост, задух при усилие, бледа кожа, повишена сънливост, ниско кръвно налягане, крехка коса и нокти, замаяност и склонност към развитие на инфекциозни заболявания). В някои случаи при ендометриоза на матката може да се наблюдава намаляване на продължителността на менструалния цикъл. Освен това повече от половината пациенти се оплакват от тежък предменструален синдром. Чести симптоми на ендометриоза на матката се счита за алгоменорея. При жени с тези клинични прояви менструацията може да бъде изключително болезнена и често да има схващане. Повишената болка се появява непосредствено преди менструацията и се увеличава по време на активния менструален поток. Този симптом може да остане няколко дни след края на кървенето.
Причината за увеличаване на болката при ендометриоза на матката е импрегнирането на тъканите с възпалителен ексудат, натрупването на кръв в ендометриозни огнища и образуването на сраствания в малкия таз. Местоположението на областите на ендометриоза засяга локализацията на болката. Това означава, че ако ъгълът на матката участва в патологичния процес, болката се локализира в ингвиналната област. Образуването на ендометриални огнища в областта на провлака води до разпространение на болка в ректума, влагалището и лумбалния отдел на гръбначния стълб. Често срещан клиничен симптом на ендометриозата на матката е болка по време на полов акт, която се нарича диспареуния. Почти винаги при пациенти с аденомиоза се наблюдава безплодие, което може да бъде причинено от няколко причини. По-специално, поради наличието на патологични промени в матката, яйцеклетката не може да бъде имплантирана в лигавицата, което прави невъзможно да се носи бременност. В допълнение, ендометриозата на матката често е придружена от развитие на сраствания в тазовите органи, в резултат на което яйцето не може да влезе в маточната тръба и съответно да достигне матката.
Хормонални лекарства за лечение на ендометриоза на матката
- Препарати, съдържащи естроген и прогестин
Оралните комбинирани контрацептиви, съдържащи естроген и прогестерон, са едно от най-често използваните лечения на аденомиозата. Те инхибират производството на гонадотропен освобождаващ фактор и по този начин намаляват производството на LH (лутеинизиращи хормони) и FSH (фоликулостимулиращи хормони).Това спомага за намаляване на производството на женски полови хормони в яйчниците, което намалява тежестта на пролиферативните процеси в клетките на ендометриума. Под въздействието на комбинирани орални контрацептиви има пълно спиране на всички циклични процеси в ендометриума. Съответно, на фона на този ендометриоиден растеж във фокусите се намалява. Продължителното лечение с естроген-прогестин лекарства води до намаляване на ендометриалния слой. Това води до втвърдяване на ендометриалните огнища в матката, което е от първостепенно значение при лечението на аденомиоза. За постигане на желания ефект, пероралните комбинирани контрацептиви трябва да се приемат непрекъснато - най-малко 6 месеца. В някои случаи обаче се предписва по-продължително лечение - до една година.
Прогестагените се считат за ефективни съвременни лечения на ендометриозата на матката, тъй като имат изразено антипрогестероново и антиестрогеново действие. Този ефект се постига чрез свързване на лекарството с прогестероновите и естрогенните рецептори в прицелните клетки. Съответно, на фона на свързването на тези рецептори, произведените от тялото хормони не могат да повлияят на ендометриума и да стимулират неговия растеж. Тази група включва лекарства като норколут, дуфастон и т.н. Прогестогените трябва да се приемат в доза от 5 до 10 mg, започвайки на 5-ия или 16-ия ден от цикъла. Продължителността на терапията с прогестогенни агенти трябва да бъде най-малко 6 месеца или една година. Тази група включва медроксипрогестеронов ацетат, който може да се приема орално или интрамускулно. Дозата за перорално приложение е от 30 до 50 mg на ден. За интрамускулно приложение на лекарството се препоръчва употребата на 150 mg на всеки две седмици.
Това е сравнително нова група лекарства, чийто основен представител е гестринон. Той е новоразработен аналог на 19-нортестостерон. Това лекарство има антиандрогенен, антиестрогенен ефект. Лекарството допринася за атрофията на жлезистия слой на ендометриума, причинявайки дегенерация на ендометриалните огнища. Инструментът се препоръчва да се приеме доза от 2,5 до 5 mg два пъти седмично. Подобен ефект има и друга лекарствена група антипрогестини - мифепристон, която трябва да се приема в доза от 100 или 200 mg на ден в продължение на 6 месеца.
Най-ефективният антиестрогенен медикамент се счита за тамоксифен, който осигурява устойчива блокада на естрогенните рецептори в целевите органи. В допълнение, това лекарство допринася за потискане на производството на простагландини, като по този начин намалява болката. Продължителността на стандартния курс на лечение е 6 месеца. В този случай лекарството се приема по 10 mg два пъти дневно. Общо лечение на ендометриоза е даназол, който инхибира производството на гонадотропни хормони (LH и FSH). Това осигурява намаляване на секрецията на женските полови хормони в яйчниковата тъкан. Лекарството трябва да се приема в доза от 200 mg два пъти седмично. В този случай трябва постепенно да увеличите дозата до 800 mg на ден. На фона на това лекарство трябва да настъпи пълна аменорея (липса на менструация). Употребата на даназол осигурява премахване на болката, прекратяване на кървенето от вагината и болка по време на полов акт.
Агонисти на гонадотропния освобождаващ хормон
Напоследък агонистите на гонадотропните освобождаващи хормони все повече се използват за лечение на ендометриоза на матката. Тази група включва лекарства като золадекс, нафарелин и бусерилин. Тези средства допринасят за появата на лекарствена аменорея, което е предпоставка за ефективното лечение на ендометриозата.Най-често използваното лекарство в тази група е золадекс, който трябва да се инжектира в подкожната област на предната коремна стена веднъж месечно. Дозата на доза в този случай е 3,6 mg. Продължителността на терапията със золадекс трябва да бъде най-малко 6 месеца.
От masterweb
Наличен след регистрация
Не е тайна, че здравословното състояние на едно момиче е гаранция за нейното семейно и майчинско щастие, както и за пълен сексуален живот. Поради тази причина, в сегашната гинекология, важната роля, която играе превенцията на заболяванията на женската генитална сфера, решаването на проблемите на контрацепцията и семейното планиране. Превантивните изследвания на гинеколог 1-2 пъти годишно трябва да бъдат норма за всяко момиче. Какви са женските болести в гинекологията? Списък на най-често срещаните по-долу. Но преди всичко е необходимо да се диагностицира самото заболяване.
Вагинална кандидоза
Vulvovaginal кандидоза, или както е дори популярно наречен млечница, е възпаление във влагалището, което се образува в резултат на гъбична инфекция. Името млечница, болестта, получена поради факта, че тя провокира лигавицата, нещо, което наподобява продукти на млечна основа.
Самата болест, много жени страдат няколко пъти в живота, особено в детеродна възраст. Гъбата е в тялото на всяка жена. Някои от тях са няколко пъти млечница, а други дори изобщо не познават този проблем.
Около 25 години почти всяка жена страда от това заболяване, често дори и веднъж. Основният проблем е, че значителен брой възрастни жени, които са претърпели такова заболяване, по-късно се превръща в хронична форма и трябва да се борят поне два или дори четири пъти годишно за борба с възпалението. Лечението на женско заболяване в гинекологията, чиято снимка не е прикрепена по етични причини, се предписва от лекар.

Колпитът е едно от най-честите заболявания, на които са изложени само жените. Той засяга колпита на вагината. Според статистиката средно 60% от жените страдат от това заболяване.
Вагинитът е второто име на това заболяване, той може да се класифицира като най-често срещаната по отношение на гинекологията. Вътрешната част на влагалището на жената е кухина и е постоянно във влажно състояние. Въз основа на това може да се заключи, че има най-подходящата среда за възпроизвеждане на различни микроби. Вагината обаче има защита срещу патогени, "приятелска микрофлора", която е вид лактобацили. Те, в значителни количества, се намират във влагалището на жената и нямат отрицателни ефекти върху тялото.

салпинго-оофорит
Салпингооофоритът е женско гинекологично заболяване. Възпаление настъпва в тръбите и матката. Може да се провокира в резултат на инфекция на матката по следните начини:
- от влагалището,
- от ректума,
- от коремната кухина
- през кръвта.
Не последната роля в образуването на болестта играе намален имунитет. Патологията може да се развие поради различни фактори: прекомерна хипотермия на тялото, поради прекомерно физическо натоварване, в резултат на стрес и по други причини.
Ако органите са постоянно в стеснено състояние, например в тесни дрехи, това може да доведе и до образуване на възпалителни процеси в придатъците.
Заболяването има две форми:
- неспецифични, причинени от флората,
- специфични, образувани поради генитални инфекции.
По природа болестта може да бъде разделена на следните форми:
- остър, първоначално се образува в маточната тръба и след това започва да заразява яйчниците.Натрупва се течност, която се появява по време на възпаление. Ако е много, то може да доведе до образуване на гной и силна коремна болка,
- субакутна форма, с нейните симптоми не са толкова ярки. Възпалителните процеси могат да започнат във всяка част на корема,
- хронична, може да се появи, ако не започнете лечение на предишни форми на патология.
Киста на яйчниците
Киста на яйчниците е заболяване, характеризиращо се с наличието на доброкачествен тумор в гениталиите на жената, който прилича на кухина, пълна с течност. Това заболяване не се класифицира като тумор и се образува в резултат на прекомерно натрупване на течности в фоликула (мястото, където се образува яйцеклетката).
Кистата не принадлежи към определена възрастова категория на жените, тя може да се образува по всяко време и без значение колко години пациентът, дори новородените не са изключение. Но все пак най-често с такъв проблем са жените в детеродна възраст.
За радост на болните трябва да се каже, че по-голямата част от кистите преминават сами и не изискват никакво лечение. Тя може да мине и след първата менструация, и малко по-късно. Но това не означава, че всичко може да бъде оставено на случайността, през този период жената трябва да бъде под наблюдението на квалифициран лекар, за да се избегнат усложнения от заболяването. Ако кистата не излезе сама след три месеца, тогава е необходимо да се пристъпи към нейното лечение.
Цервикална дисплазия
Шийната дисплазия е състояние, при което органът е покрит с епител, съставните слоеве и структурата на клетките, от които е съставена, се променят.
Този тип заболяване принадлежи към категорията на заболяванията, които могат да доведат до образуването на ракови клетки в гениталиите. Дисплазията се смята за едно от най-опасните усложнения и едно от най-честите заболявания преди рака. Когато се образува, маточната лигавица променя структурата си. Тя може да се появи по напълно различни начини, но най-важното, което характеризира е, че заедно с нея се нарушава нормалната структура на епителните клетки. В допълнение към горния слой, той може да проникне в тялото много по-дълбоко.
Често този тип заболяване се нарича ерозия, но това не е напълно точно. Основната разлика е, че ерозията настъпва след механично увреждане на гениталните органи и дисплазия в резултат на нарушаване на тъканните клетки.
Вълвитът е женско гинекологично заболяване, сърбежът и възпалението са основните симптоми. Най-често възпалителният процес се причинява от патогенни микроорганизми, които увреждат тъканите на вулвата. На мястото на развитието на патологията, имунната система насочва клетките, способни да произвеждат простагландини и интерлевкини. Симптоми на женска гинекологична болест:
- разпределение,
- повишено кръвоснабдяване
- в лигавицата на клетката бързо и в голям обем започва да произвежда слуз,
- тъканите набъбват,
- поради възпаление и подуване има болка.
Ако възпалителният процес се претегля от инфекции, тогава има натрупване на токсини, които при изпускане в кръвта допринасят за интоксикация на целия организъм.
Болестта може да бъде остра, подостра и хронична. За всеки етап от курса се характеризират със собствени симптоматични прояви. Процесът на възстановяване е най-труден с хроничната форма на заболяването, така че никога не трябва да отлагате лечението.

Безплодието се отнася до липсата на способност на двойката (в подходяща възраст) да зачене бебе, докато и двамата активно се опитват да го направят.
Една двойка се счита за безплодна, ако през годината жената не е успяла да забременее. Това заключение е подходящо само за тези, които имат редовен сексуален живот (актове, които се случват поне два пъти в рамките на седем дни, могат да бъдат приписани на редовния живот) и двойката напълно изключва всякакви контрацептивни методи.
Форми на безплодие
Според общата статистика, която се провежда от здравната организация, малко под 10% от двойките са запознати с проблема за зачеване на дете. Всеки човек се характеризира с два вида безплодие:
- Абсолютната форма на безплодие. Тази форма се характеризира с пълни и нелечими заболявания на репродуктивната система.Тя може да се появи както при мъжете, така и при жените. Причини за възникване на заболяването: медицинско отстраняване на половите жлези, аномалии в развитието, някакъв вид нараняване и някои други случаи.
- Относителна форма на безплодие. Такава диагноза не е критична и можете да се отървете от нея под надзора на опитни професионалисти.
Апоплексия на яйчниците
Инсултът на яйчниците се отнася до рязко прекъсване на тъканите в яйчниците, не е възможно да се предвиди, и в резултат на това такива сълзи причиняват кръвоизливи в коремните органи. Този вид отклонение в яйчниците допринася за проявата на силна болка.
Доста често се наблюдават отклонения в жълтото тяло на яйчника, неговата цялост е нарушена и такова отклонение може да се образува и в кистата на жълтото тяло. Най-честата причина за такива отклонения са патологиите в съдовете, образуването на възпалителни процеси в организма.
При най-голям брой жени такива разкъсвания могат да възникнат в моментите на овулация, както и когато васкуларизира жълтото тяло. Най-често са засегнати млади момичета и млади жени. Заболяването има няколко форми:
- Pain. Характеризира се със силна болка и гадене.
- Анемична форма. Характеризира се с кървене, заедно с което жената е замаяна и са възможни и припадъци.
- Смесени. Комбинацията от болка и анемични форми.
Извънматочна бременност
Извънматочната бременност е вид бременност, която се класифицира като сложна. С нея оплодената яйцеклетка е прикрепена извън матката. При почти всички случаи на извънматочна бременност, детето не може да расте и да се развива. В допълнение, такава бременност представлява по-голяма заплаха за живота на жената, тъй като настъпва вътрешно кървене. Веднага след като се реши диагнозата извънматочна бременност, жената се нуждае от спешна, квалифицирана медицинска помощ, в противен случай може просто да умре.
Когато бременността е настъпила без отклонения, яйцеклетката, с която е свързана сперматозоида, преминава в маточната тръба и се опложда там. След това зиготата се премества в матката, където се създават идеални условия за развитието на бъдещото бебе. Но в случаите, когато бременността е извънматочна, зиготата не се движи в матката, а се свързва с тръбата или се връща обратно в яйчника. Хорионните вълни попадат в тъканите, поради това са повредени, а жената има вътрешно кървене.
Нормална вагинална микрофлора
В кухината на вагината постоянно се размножават патогенни бактерии и гъбички. Броят им във физиологични условия непрекъснато се следи от тялото на жената поради циклични промени в хормоналния фон, имунните процеси в организма и естествената чревна микрофлора. Честа причина за патологични промени във вагиналната лигавица може да бъде чревната дисбиоза. Такива промени в слуз водят до увреждане на целостта на епитела на вагиналната лигавица. Нормалната микрофлора на вагината е представена от голям брой лактобацили (Doderlein пръчки). Тези микроорганизми се характеризират с много полезни качества, които допринасят за поддържането на нормалната вагинална микрофлора. Те произвеждат пероксиди, които образуват кисела среда в кухината на вагината (рН обикновено е 3.6-4.2), и също така предотвратява растежа и развитието на патогенни микроорганизми във вагината.
Как женското тяло контролира вагиналната микробиоциноза
Ефект на хормоните
Броят и съставът на микроорганизмите зависи от промените в нивото на хормоните в организма. С циклични промени в хормоналния фон, броят на рецепторите на епителния слой на клетките, към които са прикрепени микроорганизмите, се променя.В същото време скоростта, с която се регенерира епителният слой на вагиналната лигавица, също зависи в голяма степен от промените в хормоналните нива.
Имунни механизми на влияние върху микрофлората
Контролът на микробиоценозата на вагината се появява поради производството на IgA антитела. Тези антитела предотвратяват прикрепването на микроорганизми към епителния слой на лигавицата. Те предотвратяват преминаването на бактерии в клетките на лигавицата на вагината. При инфекциозната генеза на възпалението левкоцитните клетки влизат в лумена на вагината с цел да унищожат патогенни или условно патогенни микроорганизми, които са причинили възпалителния процес.
Влияние на млечнокиселите бактерии
Обикновено микроорганизмите, които населяват вагината, създават благоприятни условия за препитание. В този случай лактобацилите допринасят за създаването на среда, която не е подходяща за растежа и развитието на конкурентни микроорганизми. Като се има предвид положителното свойство на млечнокиселите бактерии да произвеждат водороден пероксид, те допринасят за образуването на много кисела среда във вагината, благодарение на която патогените не могат да растат и да се развиват нормално.
Какво представлява бактериалната вагиноза при жените?
Под вагиноза разбират дисбаланса на количествения и качествен състав на микрофлората на вагиналната лигавица, при която няма развитие на възпалителния отговор. Клиничните симптоми при това патологично състояние могат да варират. Болестта в някои случаи е асимптоматична, но най-често се характеризира с интензивни секрети, които имат много остър мирис. В допълнение, симптомите на заболяването са силен сърбеж и дискомфорт.
- Значителни промени в нивото на хормоните в организма. Днес има много гинекологични и ендокринологични заболявания, които се характеризират със значителни колебания в съдържанието на женските репродуктивни хормони в кръвния поток. Промени в нивото на хормоните води до нарушаване на скоростта на регенерация на епителния слой на влагалището и качествата на тези клетки.
- Намалени имунни отговори в организма. Намаляването на нивото на активност на имунната система води до значително намаляване на способността на имунните механизми да контролират вагиналната микробиоценоза. Това намалява производството на имунни комплекси и активността на имунната система.
- Патологични промени в чревната микробиоценоза. В случай на нарушение на нормалната чревна микрофлора настъпват промени в състава на микроорганизмите във вагиналната кухина. Така на фона на чревната дисбиоза често се развива бактериална вагиноза.
- Приемането на антибактериални лекарства допринася за нарушаване на количествения и качествен състав на слузта на вагиналната кухина. Това се дължи на факта, че тези лекарства нямат пряк ефект върху определени видове микроорганизми. Например, при лечението на хроничен бронхит, антибиотиците унищожават както бронхиалните бактерии, така и полезните микроорганизми на червата и влагалището.
Тежестта на клиничните признаци на бактериална вагиноза може да бъде много разнообразна. Симптомите зависят от състава на микробиоцитозата, както и от общото състояние на женското тяло и свързаните с нея заболявания.
Симптоми, характерни за бактериална вагиноза:
- Голямо или малко количество оттичане от гениталния тракт. Често отделянето е представено под формата на гной с бял цвят, с много неприятна миризма. Такива вагинални секрети се наблюдават по-често след сексуална интимност или по време на менструация.
- Сърбеж, който е постоянен или периодичен, който се влошава по време на менструалния поток.
- Болезнени усещания по време на полов акт.Този симптом е следствие от морфологични промени в епителния слой на вагината и отрицателното въздействие на микроорганизмите на вагината.
- Вмъкване на малки вълкови устни. На фона на бактериалната вагиноза това се дължи на голямото изхвърляне на гнойно съдържание.
- Дискомфорт при уриниране е доста рядък. Присъствието му се характеризира с дразнене на лигавицата на външната част на уретрата.
Преглед от гинеколог
По време на прегледа специалистът открива такива признаци на бактериална вагиноза като голямо количество гной от гениталния тракт. Рядко може да има свързване на малките срамни устни с гнойни секрети. Когато се гледа в гинекологични огледала, лекарят разкрива гнойно съдържание на лигавицата.
Лабораторни методи за бактериална вагиноза
Микроскопията на натривка от вагиналната лигавица е един от основните методи за проверка на диагнозата бактериална вагиноза. Този вид намазка се прави от задната част на вагиналния сегмент на шийката на матката по време на тазово изследване в огледала. След оцветяване на намазка със специални реагенти, тя се изследва под микроскоп. Повечето от микроорганизмите, присъстващи във вагиналната кухина, се определят чрез този метод за изследване. Тази техника има повишена чувствителност, която достига 100%.
Методът за бактериологични изследвания не е толкова информативен за диагностицирането на етиологията на бактериалната вагиноза. В същото време, тази техника е ефективна при откриване на съпътстваща инфекциозна патология.
Амино-тестът се използва за бързо откриване на бактериална вагиноза, която се е развила на фона на анаеробна инфекция. Въпреки това, поради жизнената активност на тези микроорганизми, във външната среда се секретират следните органични вещества: путресцин, кадаверин, триметиламин. Тези компоненти дават освобождаването на бактериална вагиноза от миризмата на "гнила риба".
Определете нивото на киселинност на вагиналните секрети. Признаци на бактериална вагиноза включват откриване на рН по-голямо от 4.5, което показва намален брой полезни пръчки на Doderlein.
Лечението на бактериалната вагиноза включва няколко етапа. На първия етап е необходимо да се отървете от факторите, които са довели до дисбаланс на вагиналната микробиоценоза: нормализиране на хормоналния фон, укрепване на имунните сили на организма, подобряване на работата на стомашно-чревния тракт, корекция на аномалиите на външните полови органи.
По време на втория и третия етап процедурата е еднаква за всички видове бактериална вагиноза:
На тези етапи се използва антибактериално лечение. Най-ефективни са следните антибиотици:
- метронидазол,
- Ornidazole,
- вагинални свещи Betadine,
- клиндамицин.
Необходимо е също така да се възстанови нормалният състав на вагиналната микрофлора. Този етап на лечение е много труден. За да се постигне положителен резултат, се използват живи култури от млечнокисели бактерии. Освен това, използването на местни форми на еубиотици (вагинални свещички) рядко имат положителен ефект. Следователно е необходимо да се прилагат еубиотици както на местно, така и на местно ниво.
Най-често използваните такива лекарства от групата на еубиотиците:
Продължителността на терапията се определя от гинеколога за всеки пациент поотделно, като се вземат предвид резултатите от междинните изследователски методи, както и отчитането на динамиката след вече проведеното лечение.
Ефективността след лечението може да бъде оценена едва след 1-1,5 месеца след края на пълния курс на лечение. Основният диагностичен критерий за нормализиране на вагиналната биоциноза е наличието на определен брой и вид микроорганизми, които се определят при бактериологично изследване на намазка от вагиналния слизест слой.
Особености на лечението на бактериална вагиноза при бременни жени
Според статистиката всяка пета бременна жена страда от бактериална вагиноза. Разпространението на това заболяване може да се обясни със следните факти: по време на бременност броят на „полезните” лактобацили в вагиналната кухина на жената е значително намален. Когато това се случи значително отслабване на имунната система. В резултат на това вагиналната микрофлора не се справя с активността на патогенни бактерии, в резултат на което се развива бактериална вагиноза. По време на лечението на бактериална вагиноза, на бременните жени се предписват лекарства, чиято главна активна съставка е метронидазол. В този случай лекарствата с локално действие имат по-голям положителен ефект в сравнение с лекарствата на системното действие. Най-удобен е приготвянето на метронидазол под формата на гел, който се въвежда в кухината на вагината със специална спринцовка. Това лекарство се приема веднъж дневно през нощта за една седмица.
Също така вагинални хапчета с метронидазол (Klion-D) също могат да се считат за доста ефективни. Те трябва да се вкарат във вагината възможно най-дълбоко в продължение на 10 дни. В допълнение, за лечение на бактериална вагиноза при бременни жени се използват такива инструменти като Metrogil, Tiberal, Ornitazole, Trichopol и т.н., които съдържат метронидазол в различни дози. Всички тези инструменти трябва да се приемат едва след началото на 20-та седмица на бременността, тъй като по-ранната им употреба може да не е безопасна за нарастващия плод. Употребата на антимикробни лекарства в ранна бременност може да се използва за лечение на бактериална вагиноза, само ако това заболяване представлява сериозна заплаха за майката и плода.
В допълнение към антимикробните агенти, еубиотиците и пробиотиците се използват за лечение на бактериална вагиноза при бременни жени. Това са лекарства с лактобацили и бифидумбни бактерии. Те могат да се приемат перорално или да се прилагат под формата на уриниране. Тези лекарства помагат за възстановяване на нормалния състав на микрофлората на вагината и елиминират проявите на чревна дисбиоза, докато приемат антимикробни агенти. Целта на комплексната терапия на бактериалната вагиноза при бременни жени трябва да се извършва строго под наблюдението на гинеколог.
Оцветяване за лечение на бактериална вагиноза
В началните етапи на патологичния процес е достатъчно да се извърши промиване. За тази цел е по-добре да се вземе 2-3% разтвор на борна или млечна киселина. Процедурата се извършва с помощта на малка спринцовка. Преди въвеждането на разтвора е леко загрята, но не я правете прекалено гореща. Пречупването се препоръчва всеки ден поне веднъж на ден, а за по-ясно изразен ефект е желателно два пъти да се въвеждат разтвори. Успехът на тази процедура до голяма степен зависи от навременността на назначаването. Като правило, в ранните стадии, когато клиничните прояви на бактериалната вагиноза са леки, изсушаването позволява пълно излекуване. Въпреки това, след неговото прилагане и премахване на симптомите, все още трябва да преминете през всички необходими изследвания.
Въвеждането на лекарства с използване на тампони
Много ефективен начин за лечение на бактериална вагиноза у дома е въвеждането на лекарства под формата на тампони. В този случай памучен тампон трябва да се навлажни с определени средства и да се постави възможно най-дълбоко във вагината. Тази техника ви позволява да въвеждате почти всички лекарства, например млечна киселина, аскорбинова киселина, антимикробен мехлем с тинидазол или метронидазол, както и лактобацили и бифидумбактерии. Продължителността на въвеждането на памучен тампон трябва да бъде най-малко 15 минути.След отстраняване на тампона не се препоръчва да се мие, за да се даде възможност за работа с препаратите, въведени във влагалището. По правило положителният ефект се усеща след провеждане на 3 процедури. Въпреки това, за да се получи добър и траен резултат от лечението, препоръчително е да се извършат най-малко десет процедури.
Въвеждането на вагинални свещички и таблетки във вагината
Още по-удобен начин за лечение на бактериална вагиноза у дома е да се въведат специални вагинални таблетки или супозитории във вагината. С този метод на лечение се използват такива общи лекарства като Vaginorm, Klevazol, Metronidazole, Klion-D и т.н. Когато използвате този метод, таблетката трябва да се постави във вагината възможно най-дълбоко. Продължителността на употребата на тези лекарствени форми зависи от конкретното лекарство и се предписва в официалните инструкции за него. Като правило лечението в този случай е от една седмица до 10 дни. В рамките на няколко дни една жена ще може да каже дали лекарството й помага или не. На фона на употребата на вагинални таблетки или супозитории, сърбежът и дискомфортът във вагината бързо намаляват. Също така, това лечение доста бързо води до елиминиране на вагинално течение.
Традиционни методи за лечение на бактериална вагиноза
Въпреки напредъка на традиционната медицина, традиционните методи за лечение на вагинозата продължават да се използват от съвременните жени. По правило лечението с народни средства е по-дълго, отколкото при химичните препарати. Въпреки това, той елиминира всякакви странични ефекти. На фона на използването на народни средства, жената ще може да почувства подобрение след няколко месеца редовна употреба.
Намаляване и въвеждане на тампони с билкови настойки:
- Инфузия на боровинки, гръцки жени, бреза, маншети и вратига. Натрошените листа на тези растения се смесват заедно и се изсипват с 1 литър преварена вода. Получената смес се влива в продължение на най-малко 6 часа. След това инфузията се използва и се използва за въвеждане на вагинални тампони и промиване. Процедурата се препоръчва всеки ден поне два пъти на ден. По правило една чаша билкова инфузия се използва за едно изсмукване.
- Инфузия на дъбова кора, пелин, теменужки, лайка и здравец. Принципът на готвене на тази инфузия е същата като предишната рецепта. Инструментът може да се използва под формата на вагинални тампони и под формата на уриниране.
Получаване на инфузии върху лекарствени растения вътре за лечение на бактериална вагиноза:
- Инфузия на корен Althea и Levsey, сочни пъпки, лавандулови растения, пелин, сладка детелина и сушени яйца. Тази смес в количество от две супени лъжици трябва да се излее с един литър преварена вода. Инфузията ще бъде готова за приемане след 6 часа. Инструментът трябва да се приема перорално преди хранене в 100 ml три пъти на ден. За постигане на ефекта се препоръчва инфузията да се използва в продължение на три месеца.
- Рецепта за листа от брусница, калина, лавандула, живовляк, леузеи, вратига, имел, почуен алпинист, мащерка и лайка. За да се получи тази инфузия, следвайте същите препоръки, както в предишния случай. Правилата за вземане на средствата за защита са същите като в първата рецепта.



