• Ранен пубертет (до 12 години).
• Ранно начало на сексуалната активност (под 18 години).
• Раждания до 20 и след 40 години.
• Ранна менопауза (до 45 години).
• Чести аборти в историята.
• Честа смяна на сексуалните партньори.
• Наличието на човешка папиломавирусна или херпесна инфекция.
• Липса на сексуална хигиена.
Химическа теория на канцерогенезата.Химичният ефект засяга ядрото на клетката, а спермата съдържа канцерогени (хистон, протамин). Директно пушене и рак на маточната шийка.
Водещо място в етиопатогенезата на рака на маточната шийка има вирусна теория, Първостепенна важност е свързана с човешката папиломавирусна инфекция и херпес симплекс вирус серотип 2.
Наследствена теория, Лицето съдържа специфични потенциални онкогени (прото-онкогени). Онкогените са дискретни материални генетични елементи в ДНК структурата на клетката.
Цялостен план за изследване на патологията на шийката на матката:
2) Общ и гинекологичен преглед.
3) Цитологично изследване.
В зависимост от цитологичната картина се различават цитограми:
1. Без отклонения от нормата.
2. Псевдоерозия, полип, левкоплакия, възпаление.
3. Дисплазия, нейната степен.
4. Съмняващ се рак.
В допълнение към 1 е показано: 4) колпоскопия и целенасочена биопсия с 5) хистологично изследване, с екстензивна цервикална лезия, провежда се електроконнизация.
7) Скрининг за ППИ (хламидия, бактериална вагиноза, HSV и CMV), t
8) Проучване на хормоналната активност на яйчниците,
Деактивиране на adBlock!
и обновете страницата (F5)
много необходимо
епидемиология
Ракът на ендометриума е често срещано злокачествено новообразувание. В структурата на онкологичните заболявания при жените се нарежда на второ място. Той е четвъртият най-често срещан тип рак след рак на гърдата, белия дроб и дебелото черво. Ракът на матката се среща предимно при постменопаузални пациенти с кървене по време на този период от живота, открива се в 10% от случаите. Диагностичните грешки при жените на тази възраст се дължат на неправилна оценка на кървенето, която често се обяснява с менопаузална дисфункция.
Рискови фактори
Рисковата група включва жени с висока вероятност за злокачествен тумор при наличие на определени заболявания и състояния (рискови фактори). Рискът от развитие на рак на матката може да включва:
- Жените в периода на установена менопауза с кървава секреция от гениталния тракт.
- Жени с продължителна менструална функция след 50 години, особено при миома на матката.
- Жени от всякаква възраст, страдащи от хиперпластични ендометриални процеси (рецидивиращ полипоз, аденоматоза, жлезиста кистозна хиперплазия на ендометриума).
- Жени с нарушен метаболизъм на мазнини и въглехидрати (страдащи от затлъстяване, диабет) и хипертония.
- Жени с различни хормонални нарушения, причиняващи ановулация и хиперестрогенност (синдром на Stein-Leventhal, невроендокринни заболявания след раждането, миоми, аденомиоза, ендокринна стерилност).
Други фактори, допринасящи за развитието на рак на ендометриума:
- Естроген заместваща терапия.
- Сийкър на поликистозен яйчник.
- Липсата на раждане в историята.
- Ранна менархе, късна менопауза.
- Злоупотреба с алкохол.
Симптоми на рак на матката
- Бели. Те са най-ранните доказателства за рак на матката. Leucorrhoea течност, водниста. Към тези секрети често се добавя кръв, особено след тренировка.
- Сърбеж на вулвата. Може да се появи при пациенти с рак на ендометриума поради дразнене на вагинално течение.
- Кървене - късен симптом, който възниква в резултат на разпадането на тумора, може да се прояви със секрети под формата на месо "разбъркване", размазване или чиста кръв.
- Болка - спазми, които дават на долните крайници, когато забавянето на матката се забави. Тъп болки, хленчещи характер, особено през нощта, показват разпространението на процеса извън матката и се обясняват със сгъстяването на туморния сплит на нервния сплит в таза.
- Нарушена функция на съседните органи, дължаща се на поникване на тумора в пикочния мехур или в ректума.
- За тези пациенти са характерни затлъстяване (рядко загуба на тегло), диабет и хипертония.
Класификация на рака на матката FIGO стадии
- 0 - Преинваев карцином (атипична жлезиста хиперплазия на ендометриума)
- 1 - Туморът е ограничен до тялото на матката, регионалните метастази не са открити
- 1а - Тумор, ограничен от ендометриума
- 1б - Нашествие на миометрий до 1 cm
- 2 - Туморът засяга тялото и шийката на матката, регионални метастази не се откриват
- 3 - Туморът се простира отвъд матката, но не и извън таза.
- 3а - Туморът инфилтрира серозната мембрана на матката и / или има метастази в матката и / или регионалните лимфни възли на таза.
- 3б - Туморът инфилтрира тазовото влакно и / или метастазите във вагината
- 4 - Туморът се простира отвъд малкия таз и / или има покълване на пикочния мехур и / или ректума
- 4а - Туморът навлиза в пикочния мехур и / или ректума
- 4б - Тумор с всякаква степен на локално и регионално разпространение с откриваеми отдалечени метастази

Международна класификация на рака на матката от системата TNM
- T0 - Не се открива първичен тумор.
- Tis - Преинвазивен карцином
- T1 - Туморът е ограничен до тялото на матката
- T1a - Кухината на матката е с дължина не повече от 8 cm
- T1b - Маточната кухина с дължина повече от 8 cm
- T2 - Туморът се простира до шийката на матката, но не и извън нея
- T3 - Туморът се простира извън матката, но остава в малкия таз
- T4 - Туморът се простира до лигавицата на пикочния мехур, ректума и / или се простира извън таза
N - регионални лимфни възли
- Nx - Няма достатъчно данни за оценка на състоянието на регионалните лимфни възли
- N0 - Няма признаци на метастази, засягащи регионалните лимфни възли
- N1 - Метастази в регионалните лимфни възли
М - отдалечени метастази
- Mx - Няма достатъчно данни за идентифициране на отдалечени метастази
- M0 - Няма признаци на метастази
- М1 - Има далечни метастази
G - хистологична диференциация
- G1 - Висока степен на диференциация
- G2 - Средната степен на диференциация
- G3-4 - Ниска степен на диференциация
Има ограничени и дифузни форми на рак на матката. С ограничена форма, туморът расте под формата на полип, ясно очертан от незасегнатата лигавица на матката, с дифузна - ракова инфилтрация, която се простира до целия ендометриум. Туморът най-често се среща в областта на долните и тръбните ъгли на матката. Приблизително 80% от пациентите имат аденокарцином с различна степен на диференциация, при 8-12% - аденоакантома (аденокарцином с доброкачествена плоскоклетъчна диференциация), който има благоприятна прогноза.
По-рядко срещащите се тумори с по-лоша прогноза са жлезистен плоскоклетъчен карцином, при който плоскоклетъчният компонент прилича на плоскоклетъчен карцином, прогнозата му е по-лоша поради наличието на недиференциран жлезист компонент.
Плоскоклетъчният карцином, подобно на карцином на отворените клетки, има много общо с подобни тумори на шийката на матката, среща се при по-възрастните жени и се характеризира с агресивен курс.
Недиференцираният рак често се среща при жени на възраст над 60 години и възниква на фона на атрофията на ендометриума. То също има лоша прогноза.
Един от редките морфологични варианти на рак на ендометриума е серозен папиларен рак.Морфологично, той има много общо с серозния рак на яйчниците, той се характеризира с изключително агресивен курс и висока потенция до метастази.
Диагностика на рак на матката
Гинекологичен преглед, При наблюдение с помощта на огледала се изяснява състоянието на шийката и естеството на отделянето от цервикалния канал - изхвърлянето се извършва за цитологично изследване. При вагинално (ректо-вагинално) изследване се обръща внимание на размера на матката, състоянието на придатъците и кръвоносната тъкан.
Аспирационна биопсия (цитология на аспирация от матката) и изследване на аспирационната промивна вода от матката и цервикалния канал. Последното се провежда на възраст в постменопауза, ако няма възможност за аспирационна биопсия и диагностичен кюретаж.
Цитологично изследване на вагинални мази, взети от задния нос, Този метод дава положителен резултат в 42% от случаите.
Въпреки малък процент на положителни резултати, методът може да се прилага широко в поликлинични условия, изключва травма, не стимулира туморния процес.
Отделен диагностичен кюретаж на матката и шийката на матката, под контрола на хистероскопията, Препоръчително е да се получи остъргване от зони, където често се случват процеси на предварителна обработка: външни и вътрешни фарингеални зони, както и ъгли на тръбите.
хистероскопия, Методът помага за идентифициране на раковия процес в места, трудни за кюретаж, позволява да се идентифицира локализацията и разпространението на туморния процес, което е важно за избора на метод на лечение и за последващо наблюдение на ефективността на лъчетерапията.
туморни маркери, За да се определи пролиферативната активност на ендометриални карциномни клетки, е възможно да се определят моноклонални антитела Ki-S2, Ki-S4, KJ-S5.
За откриване на далечни метастази се препоръчват рентгенография на гръдния кош, ултразвук и компютърна томография на коремните органи и ретроперитонеалните лимфни възли.
Ултразвуково изследване, Точността на ултразвуковата диагностика е около 70%. В някои случаи мястото на рака не се различава от маточния мускул по акустичните си характеристики.
Компютърна томография (КТ), Проведени са, за да се изключат метастазите в маточните придатъци и първичните множествени тумори на яйчниците.
Магнитно-резонансна обработка (MPT), MPT в рак на ендометриума позволява да се определи точната локализация на процеса, да се диференцират I и II етап от III и IV етап, както и да се определи дълбочината на инвазията в миометриума и да се разграничи I стадий от заболяването. ЯМР е по-информативен метод при определяне на разпространението на процеса извън матката.
Лечение на рак на матката
При избора на метод за лечение на пациенти с рак на матката, трябва да се вземат под внимание три основни фактора:
- възраст, общото състояние на пациента, тежестта на метаболитни и ендокринни нарушения,
- хистологична структура на тумора, неговата степен на диференциация, размер, локализация в матката, разпространението на туморния процес,
- институцията, в която ще се извършва лечението (важни са не само онкологичното обучение и хирургическите умения на лекаря, но и оборудването на институцията).
Само като се вземат предвид тези фактори, е възможно да се извърши правилното поставяне на процеса и адекватно лечение.
Около 90% от пациентите, страдащи от рак на матката, се подлагат на хирургично лечение. Обикновено извършват екстирпацията на матката с придатъци. При отваряне на коремната кухина се извършва одит на тазовите органи и коремната кухина и ретроперитонеалните лимфни възли. В допълнение, вземете тампони от Douglas пространство за цитологични изследвания.
Хирургично лечение на рак на матката
Количеството хирургично лечение се определя от етапа на процеса.
Етап 1а: ако се засегне само ендометриума, независимо от хистологичната структура на тумора и степента на неговата диференциация, се извършва проста екстирпация на матката с придатъци без допълнителна терапия. С появата на ендоскопска хирургия на този стадий на заболяването стана възможно да се извърши аблация (диатермокоагулация) на ендометриума.
Етап 1b: в случай на повърхностна инвазия, локализация на тумора с малък размер, висока степен на диференциация в горната част на матката, се извършва проста екстирпация на матката с придатъци.
При инвазия до 1/2 степен на миометрий, G2 и G3 на диференциация, голям размер на тумора и локализация в долната матка е показано хистеректомията с придатъци и лимфаденектомия. При липса на метастази в тазовите лимфни възли след операцията се извършва ендовагинално интракагинално облъчване. Ако лимфаденектомията е неприложима след операцията, трябва да се извърши външно облъчване на таза до обща фокална доза от 45-50 Gy.
При стадий 1b-2a G2-G3, 2b G1, матката се екстирпира с придатъци, лимфаденектомия. При отсъствие на метастази на лимфни възли и злокачествени клетки в перитонеалната течност, ендо-вагиналното интракагинално облъчване трябва да се извърши с плитка инвазия след операцията. При дълбока инвазия и ниска степен на диференциация на тумора се извършва лъчева терапия.
Етап 3: оптималният обем на операцията трябва да се разглежда като екстирпация на матката с придатъци с лимфаденектомия. При идентифициране на метастази в яйчниците е необходимо да се ресектира по-големият омент. В бъдеще се извършва външно облъчване на малкия таз. Ако се открият метастази в пара-аортни лимфни възли, препоръчително е да се отстранят. В случаите, когато не е възможно да се отстранят метастатичните лимфни възли, е необходимо да се извърши външно облъчване на тази област. В етап IV лечението се извършва по индивидуален план, като се използва, ако е възможно, хирургичен метод на лечение, радиация и хемохормонотерапия.
химиотерапия
Този вид лечение се извършва главно в общ процес, при автономни тумори (хормон-независими), както и при откриване на рецидив на заболяването и метастази.
В момента химиотерапията за рак на матката остава палиативна, тъй като дори при достатъчна ефективност на някои лекарства, продължителността на действието обикновено е кратка - до 8-9 месеца.
Използват се комбинации от такива лекарства като платинови производни от първото поколение (цисплатин) или второ поколение (карбоплатин), адриамицин, циклофосфамид, метотрексат, флуороурацил, фосфамид и др.
Доксорубицин (адриамицин, растоцин и др.), Фармаубицин, платинови лекарства от първо и второ поколение (платидиам, цисплатин, платимит, платинол, карбоплатин) трябва да бъдат споменати като най-ефективни лекарства, които дават пълен и частичен ефект при повече от 20% от случаите.
Комбинацията от адриамицин (50 mg / m 2) с цисплатин (50-60 mg / m 2) дава най-голям ефект - до 60%.
С широко разпространен рак на матката, неговите рецидиви и метастази, както при монохимиотерапия, така и в комбинация с други лекарства, може да се използва таксол. В моно режим, таксол се използва в доза от 175 mg / m 2 като 3-часова инфузия на всеки 3 седмици. С комбинацията от таксол (175 mg / m 2), цисплатин (50 mg / m 2) и епирубицин (70 mg / m 2), ефективността на терапията е значително повишена.
Хормонална терапия
Ако по време на операцията туморът е излязъл извън матката, то местното регионално или радиационно облъчване не решава основния проблем на лечението. Необходимо е да се използва химио и хормонална терапия.
Прогестогените най-често се използват за хормонална терапия: 17-OPK. Depo-Provera, Provera, Farlugal, Depostate, Megace в комбинация с или без тамоксифен.
В случай на метастатичен процес в случай на неефективност на прогестиновата терапия е препоръчително да се приложи золадек.
Всяко органо-запазващо лечение е възможно само в специализирана институция, където има условия за извършване на задълбочена диагностика преди и по време на лечението. Необходимо е да има не само диагностично оборудване, но и висококвалифициран персонал, включително и морфолози. Всичко това е необходимо за навременното откриване на неефективността на лечението и последващата операция. Освен това е необходимо постоянно динамично наблюдение. Възможности за органо-запазващо хормонално лечение на минимален ендометриален рак при млади жени, използващи прогестогени: 17-OPK или депо-провера комбинирани с тамоксифен. При умерена степен на диференциация се използва комбинация от хормонална терапия и химиотерапия (циклофосфамид, адриамицин, флуороурацил или циклофосфамид, метотрексат, флуороурацил).
Хормонална терапия е препоръчително да се назначат пациенти с висока или умерена степен на диференциация на тумора. С висока степен на диференциация на тумора, повърхностна инвазия на тумора в миометрия, локализация на тумора в долната или горната 2/3 на матката. възрастта на пациента е до 50 години, липсата на метастази - хормонална терапия се извършва в рамките на 2-3 месеца. Ако няма ефект, е необходимо да се премине към химиотерапия.
Какво рискуват жените
Оказва се, че влизането в рисковата група не е толкова трудно. Миомите на матката са чести и според клиничните проучвания е приблизително приблизително от всички гинекологични заболявания. Смята се обаче, че клиничните проучвания не обхващат всички случаи на маточни фиброми, а реалната цифра е много по-висока.
Жените на късна репродуктивна възраст и предменопаузалната възраст са в най-голям риск. Напоследък признаци на миома на матката все по-често се наблюдава при жени във възрастовата група от 30-33 години. На възраст от 30 години, маточните фиброми се появяват средно в 1.0-1.5% от случаите.
Съществува висок риск от заболяване при жените, в рода на които вече има случаи на миоми, както и при затлъстяване и сърдечно-съдови заболявания. Какъв е този тумор?
Признаци на миома на матката
Това е доброкачествено новообразувание под формата на заоблени възли. Един възел може да е един, но по-често има повече. Възелите се различават по размер, тегло и темп на растеж. Възелът може да бъде толкова голям, колкото и кедровият орех, или да достигне размера на кокосов орех. Растежът се проявява неравномерно: туморът може да е малък за дълго време и да не се притеснява, а след това, при наличието на провокиращ фактор, той може да започне да расте бързо. Големите фиброиди на матката могат да изтръгнат съседни органи, да причинят болка и да са индикация за операция.
Растежът на тумора може да попречи на оплождането на яйцето и да причини безплодие.
Мястото на образуване на възела е или тялото на матката, или шийката на матката. В тялото на матката възникват и възникват възли в 95 случая от 100. Миомата на шийката на матката се среща много по-рядко: само в 5 от 100 случая.
Какво чувства жената, ако има тумор?
Симптомите на маточните фиброми
Заболяването при жени от различна възраст с различен курс на заболяването се характеризира с различни симптоми.
В първите етапи и с малки размери на възлите, симптомите могат да отсъстват изцяло. Жената не чувства болка и може да разбере за наличието на фиброми в тялото на матката само по време на посещение при гинеколог и допълнително изследване. На този етап се лекува най-лесно.
Симптомите могат да възникнат с напредването на заболяването. Сред най-често срещаните са следните:
- Дълга и обилна менструация.
- Болка по време на менструация.
- Зацапване между циклите.
- Болки в гърба.
- Запек и често уриниране.
- Издърпващи болки в долната част на корема.
- Нисък хемоглобин.
- Увеличете размера на корема.
Миомите на матката могат да имат усложнение - некроза на матката.Неговите симптоми са остра болка и висока температура. Защо е нарушено репродуктивното здраве на една жена?
Причините за миомите на матката
Смята се, че основният фактор, провокиращ началото и развитието на заболяването, е дисбалансът на хормоните - естроген и прогестерон. Той води до тежко и продължително кървене по време на менструация.
Причината за маточните фиброиди може да бъде присъствието на жени в аборта и изстъргване.
Смята се, че причината за женските болести е неприязън към мъжете. Всъщност, ако една жена започне да живее сексуален живот по-късно от 28 години, не ражда дете до тази възраст, или сексуалният й живот е нередовен, това се отразява отрицателно върху нейното репродуктивно здраве, което не може да се каже за жени, които имат редовен сексуален партньор и до 28-годишна възраст вече са станали майки , Напоследък сред причините, довели до появата на тумор, се нарича стреса на жената на работното място и у дома, както и недоволството й от личния й живот. По-добре е, разбира се, да се опитаме да подобрим отношенията си с мъжете, отколкото да лекуваме миома.
Наблюденията на жени с диагноза маточни фиброми показват, че бременността води до растеж на тумора. Увеличеният възел може да доведе до спонтанен аборт и преждевременно раждане. Ето защо, бременност, настъпила при жена с миома, трябва да бъде под наблюдението на лекарите. И когато планирате бременност, по-добре е да се тествате предварително и ако фибромите се открият, за да я излекувате преди началото на зачеването.
Какво да правите, ако се открие миома?
Лечение на маточни фиброиди
Лечението зависи от възрастта на жената, размера на туморните възли и началото на симптомите.
Миомите на матката се лекуват по-лесно в ранните стадии на развитие.
Ако туморът е малък, няма болка и кървене, тогава се предписват лекарства, които нормализират хормоналния фон на тялото на жената. Те са в състояние да спрат растежа на тумора, но не водят до неговото елиминиране. Използването на лекарства се извършва в рамките на 3-6 месеца и може да бъде придружено от странични ефекти: чести промени в настроението, изпотяване, главоболие и няколко други.
След лечение на всеки шест месеца, трябва да се извърши ултразвук и да се следи състоянието на жената, тъй като рискът от възобновяване на фиброми след лечение остава. Ако туморът е голям и признаците на заболяването са ясно изразени, т.е. има изобилна загуба на кръв и бърз растеж на възлите, както и в случай на неефективност на хормоналното лечение, е показана хирургична намеса. В зависимост от сложността на протичане на заболяването, матката може да бъде запазена или отстранена по време на операцията. В Европа почти 70% от жените, които вече са напуснали детето, матката се отстранява. Жените, които са в детеродна възраст и все още не са родили, се опитват да запазят матката. Възстановяването след операцията се извършва сравнително бързо. След лечението жените изпитват редица ограничения: дъбилни в салон за тен и при пряка слънчева светлина е нежелателно, по-добре е да се избягва посещение на сауната и масажиране на корема и долната част на гърба.
Има редица растения и продукти, които имат положителен ефект върху лечението. Те не заместват лекарствата, но могат да създадат благоприятен фон по време на лечението. От растенията може да се нарече овес, пшеница, женско биле, а от продуктите - ябълки, нарове и моркови.
Като се има предвид, че причината за хирургичната интервенция е вече напреднал стадий на заболяването, ранното откриване може да бъде основният начин за неговото ефективно лечение. Ето защо, за да се запази репродуктивната си система, е важно жената редовно да посещава лекар и да прави ултразвуково сканиране на матката, и ако се открият неблагоприятни симптоми, да се лекува бързо.
Функции на маточната шийка
Шийката на матката е долната част на матката. В центъра преминава канал, наречен цервикален. Единият му край се отваря в матката, а другият - във влагалището. Само една трета от цялата шия се вижда, когато се гледа в гинекологичен стол.Повечето от тях са скрити от погледа. През целия живот на жената шията постоянно се променя. Има специална зона на кръстопътя на два вида епител, която в крайна сметка преминава в цервикалния канал. Тази зона на трансформация е най-уязвима спрямо всички неблагоприятни фактори. Именно от това започва повечето от предракови и ракови промени.
Ерозия на шията и рак
Често можете да чуете диагнозата "ерозия на маточната шийка". Това е неточен термин. Най-често това означава ектопия - състояние, което е норма за 25% от младите жени. С тази характеристика цилиндричният епител, облицоващ цервикалния канал, идва на мястото на многослойното. В резултат на това зоната на трансформация се измества навън. В повечето случаи ектопията не изисква лечение, няма симптоми и със сигурност не е предраково състояние. Единствената препоръка: редовен мониторинг от страна на гинеколог.
Рак на шията на матката - рискови фактори
Фактор на риска - Това е всеки феномен, който засяга вероятността от развитие на заболяване като рак.
Различни видове риск са характерни за различните видове рак. Например излагането на силна слънчева радиация на кожата може да доведе до меланома. Тютюнопушенето е рисков фактор за голямо разнообразие от ракови заболявания. Въпреки това, наличието на този фактор и дори няколко подобни фактора, не означава развитието на болестта.
Вероятността от развитие на рак на маточната шийка се увеличава, когато е изложена на определени рискови фактори. При липса на тези фактори, злокачественият тумор при жените е рядък.
Въпреки факта, че рисковите фактори увеличават вероятността от тумор, много жени никога не получават болестта. С развитието на раковите или преднозърнените промени никога не може да се каже със сигурност, че те са причинени от един или друг рисков фактор.
Когато говорим за рискови фактори, е много важно да разберем, че можем да променим или изключим някои от тях, като например отказване от тютюнопушенето или излекуване на човешката папиломавирусна инфекция. Други фактори, като възраст или фамилна история, не можем да променим. Въпреки това, познаването на рисковите фактори, които не могат да бъдат изключени, е изключително важно, тъй като тяхното присъствие насърчава жените да бъдат редовно изследвани за ранно откриване на рак на маточната шийка.
РИСКОВИ ФАКТОРИ НА РАЗВИТИЕТО НА МАТЕРИАЛНИТЕ РАКОВИ МАТЕРИАЛИ: t
Човешка папиломавирусна инфекция
Човешка папиломавирусна инфекция (PVI) - Това е най-важният рисков фактор за рак на маточната шийка.

Човешки папиломен вирус (HPV) - група от повече от 100 свързани вируса, които заразяват клетките на кожата, външните гениталии, ануса, устната кухина и фаринкса. Вирусите не се разпространяват в кръвта и вътрешните органи като сърцето или белите дробове. Папиломавирусът носи името си за способността си да образува израстъци, които се наричат папиломи, известни като брадавици.
Различните видове HPV засягат различни части на тялото. Някои от тях причиняват общи брадавици по ръцете и краката, а други засягат устните или езика. Някои видове HPV са отговорни за появата на брадавици по или около женските и мъжките външни полови органи и в областта на ануса. Такива израстъци едва се различават с невъоръжено око или достигат до няколко сантиметра в диаметър. Те са известни като генитални брадавици. В повечето случаи HPV 6 тип и HPV 11 тип са отговорни за развитието на такива промени. Те се наричат вируси. нисък онкогенен риск тъй като рядко причиняват рак.
Някои видове HPV се наричат вируси с висок онкогенен риск, тъй като те са тясно свързани с развитието на рак, включително рак на маточната шийка, рак на вулвата и вагината при жените, рак на пениса при мъжете и рак на аналния канал и устната кухина при жените и мъжете. , Лекарите смятат, че HPV инфекцията се появява дори преди да се развие рак на маточната шийка.Вирусите с висок риск включват HPV 16, HPV 18, HPV 31, HPV 33 и HPV 45, както и някои други видове. Около 2/3 от случаите на рак на маточната шийка са свързани с HPV 16 и HPV 18.
Изследвания на рискови фактори за рак на маточната шийка през последните 5 години, вируси на човешкия папиломен вирус (HPV), особено тези от тип 16,18, играят доминираща роля в предизвикването на туморен растеж. Многобройни изследвания показват, че има тенденция към увеличаване на броя на доказаните случаи на дисплазия, интраепителен рак и инфекции на шийката на матката, свързани с вируса на човешката папиломатоза.
Инфекцията с HPV е често срещано явление, а при повечето хора тялото е в състояние да се справи с инфекцията сама по себе си. Понякога обаче инфекцията не лекува и става хронична. Хроничната инфекция, особено ако е причинена от висок онкогенен риск от HPV, може в крайна сметка да доведе до злокачествени тумори, като рак на маточната шийка.
Въпреки факта, че HPV се предава полово (включително вагинален, анален и орален секс), сексуалният контакт не е необходим за инфекция. За разпространението на вируса от един човек на друг е необходим само контакт с кожата с мястото, където се намират брадавиците. Възможно е, че HPV може да се разпространи върху кожата и лигавиците: например инфекцията започва в шийката на матката и след това отива във вагината. Единственият начин да се предотврати напълно инфектирането на AVI аналния участък или външните гениталии е липсата на контакт на болния с тези области.
Той може да оцени промените в клетките на шийката на матката под влияние на HPV. По-модерни тестове откриват самата инфекция чрез откриване на ДНК фрагменти на вируса в клетките. Тестът за откриване на HPV се използва също и в случаите, когато резултатите от намазването върху онкоцитологията само леко се отклоняват от нормата. Ако проучването открие вирус с висок онкогенен риск, тогава жената може да се нуждае от пълен преглед, включително колпоскопия. Въпреки че днес е невъзможно да се лекува PVI, съществуват методи за лечение на кондиломи и патологичен клетъчен растеж под влиянието на вируса.
Рискът от развитие на рак на маточната шийка при жени, които пушат, е почти два пъти по-висок, отколкото при непушачите.

Цигареният дим съдържа много химикали, причиняващи рак, които засягат не само белите дробове. Тези вредни съединения се абсорбират през съдовете на белите дробове и се разпространяват чрез кръвта в тялото.
Жените-пушачи в цервикалната слуз откриват странични продукти при изгаряне на тютюн. Изследователите смятат, че тези вещества увреждат ДНК на клетките на лигавицата на шийката на матката и влияят върху развитието на рак. В допълнение, тютюнопушенето намалява ефективността на имунната система в борбата срещу HPV.
Имуносупресия (имуносупресия)
Вирусът на човешка имунна недостатъчност (HIV), който причинява СПИН, уврежда имунната система и увеличава риска от развитие на човешка папиломавирусна инфекция. Това помага да се обясни високият риск от развитие на рак на маточната шийка при жени със СПИН.
Учените смятат, че работата на имунната система помага за унищожаване на раковите клетки и забавя растежа и разпространението им. При жени с HIV инфекция, промените в предната част на шийката на матката стават много по-инвазивен рак.
Високият риск от развитие на рак на шийката на матката включва и жени, които получават лекарства за подтискане на имунитета, например при лечение на автоимунни заболявания (заболявания, при които имунната система възприема собствените тъкани на тялото като чужди и ги атакува), както и след трансплантация на органи.
хламидия - Това са доста често срещани бактерии, които заразяват репродуктивната система. Те се предават чрез сексуален контакт. Хламидиалната инфекция може да причини възпаление на тазовите органи, което води до безплодие.
Някои проучвания показват, че рискът от развитие на рак на маточната шийка е висок при тези жени, чиято кръв показва признаци на минала или настояща инфекция (в сравнение с жените с нормални резултати от теста). Хламидиалната инфекция при жените може да е асимптоматична. Жената може да не е наясно с нея, докато не се получат резултатите от лабораторните тестове.
Липсата на пресни плодове и зеленчуци в храната може да увеличи риска от рак на маточната шийка. Вероятността за цервикален аденокарцином е висока при жени със затлъстяване.
Орални контрацептивни хапчета (противозачатъчни хапчета)
Доказателствата сочат, че употребата на дългосрочни орални контрацептиви (ОК) може да увеличи риска от развитие на рак на маточната шийка.

Изследователите смятат, че колкото по-дълго жената приема тези лекарства, толкова по-голям е рискът от рак. Въпреки това, след прекратяване на ОК, рискът от заболяване постепенно намалява. Едно скорошно проучване показа, че рискът от рак на маточната шийка при жени, които са приемали контрацептиви за повече от пет години, се е удвоил. Въпреки това, 10 години след преустановяване, рискът е намален до нормален.
Според препоръките на Американското общество за борба с рака, лекарят трябва да се фокусира върху обсъждането на ползите и възможните рискове от приемането на ОК при жена.
Ако има няколко сексуални партньори за превенция на полово предавани болести, жената трябва да използва бариерна контрацепция (презервативи), независимо от какви други контрацептиви използва.
Многоплодна бременност
Рискът от развитие на рак на шийката на матката е висок при жени, които са родили три или повече пъти. Причината за това не е ясна за учените.
Според една теория, тя е резултат от незащитен сексуален контакт, който е необходим за зачеването и в същото време може да изложи жена на HPV. В допълнение, проучванията показват хормонални промени по време на бременност, което увеличава податливостта към човешка папиломавирусна инфекция или появата на тумори.
Други учени смятат, че бременната жена има отслабена имунна система, в резултат на което е по-лесно да се предизвикат PVI и злокачествени тумори.
Младата възраст на първата пълноценна бременност
Жени, които забременяват на възраст от 17 години и по-малко, вероятността за развитие на рак на маточната шийка по време на живота е почти два пъти по-висока от тази на жените, които по време на първата си бременност са 25 или повече години.
Липсата на средства също е рисков фактор за рак на маточната шийка. Много жени с ниски доходи не получават пълния обем грижи, включително онкоцитологичен скрининг. Това означава късно лечение на промените в предната част на шийката на матката.
DES - Това е хормонално лекарство, което е предписано в САЩ на някои жени със заплаха от спонтанен аборт в периода от 1940 до 1971 година.
При жени, чиито майки са приемали DES по време на бременност, ясните клетъчни аденокарциноми на влагалището или шийката на матката се появяват по-често, отколкото бихте очаквали. Този вид рак при жени, които не са били изложени на DES, е изключително рядък. За 1000 жени, чиито майки са приемали DES по време на бременност, има един случай на аденокарцином. Това означава, че 99,9% от момичетата от DES остават здрави.
Най-често ясната клетъчна аденокарцином, свързана с приема на DES, се появява във вагината, отколкото в шийката на матката. Освен това рискът е най-висок в тези случаи, ако майката на пациента е получила лекарството през първия триместър на бременността. Средната възраст на жените по време на откриване на ясен клетъчен аденокарцином, свързана с експозиция на DES, е 19 години.
Тъй като използването на DES по време на бременност е забранено през 1971 г., най-младите "DES-момичета" вече са на 35 години. Тоест, те са надминали възрастта на най-високия риск от тумор.И въпреки това, няма безопасна възрастова граница за развитието на DES-свързан тумор. Лекарите не знаят точно колко дълго остава рискът от аденокарцином.
Момичетата от DES също имат висок риск от плоскоклетъчен карцином и предракови промени в шийката на матката, свързани с HPV.
Наличието на рак на шийката на матката при роднини
Ракът на маточната шийка в някои семейства може да се наследи. Ако майка ви или сестра ви са имали този тумор, тогава вие лично имате шанс да развиете рак на маточната шийка с фактор 2-3, в сравнение със семействата, в които туморът не се появява.
Някои изследователи смятат, че в такива семейства се наследява определена тенденция, която води до намалена резистентност на женското тяло към HPV. От друга страна, жените от същото семейство с пациент с рак на маточната шийка имат един или повече негенетични рискови фактори, описани по-горе.
+7 495 66 44 315- къде и как да се лекува рак
Днес в Израел ракът на гърдата може да бъде излекуван напълно. Според израелското министерство на здравеопазването, 95% преживяемост за това заболяване в момента е в Израел. Това е най-високата цифра в света. За сравнение: според Националния регистър за рака заболеваемостта в Русия през 2000 г. се е увеличила със 72% в сравнение с 1980 г., а преживяемостта е 50%.
Към днешна дата, стандартът на лечение за клинично локализиран рак на простатата (т.е. ограничен до простатата), и следователно лечими, се счита или за различни хирургични методи или радиационни терапевтични методи (брахитерапия). Разходите за диагностика и лечение на рак на простатата в Германия ще варират от 15 000 до 17 000 евро
Този вид хирургично лечение е разработено от американския хирург Фредерик Мос и се използва успешно в Израел през последните 20 години. Определението и критериите за работа съгласно метода Mos са разработени от Американския колеж по операция Mosa (ACMS) съвместно с Американската академия по дерматология (AAD).
- Рак на гърдата
- рак
- яйчници
- Яйчници - видове тумори
- Яйчници - епителни тумори
- Яйчници - тумори на зародишни клетки
- Яйчници - стромални тумори
- Яйчници - кисти
- Яйчници - рак
- Статистика за рака на яйчниците
- Рак на яйчниците - разликите
- Рак на яйчниците - причини
- Рак на яйчниците - рискови фактори
- Рак на яйчниците - симптоми
- Рак на яйчниците - ранно откриване
- Рак на яйчниците - диагноза
- Рак на яйчниците - хистологична класификация
- Рак на яйчниците - клинична класификация
- Рак на яйчниците - класификация по TNM система
- Рак на яйчниците - оцеляване на етапи
- Лечение на рак на яйчниците
- Рак на яйчниците - хирургично лечение
- Рак на яйчниците - химиотерапия
- Рак на яйчниците - насочена терапия
- Рак на яйчниците - хормонална терапия
- Рак на яйчниците - лъчева терапия
- Рак на яйчниците - клинични изследвания
- Рак на яйчниците - допълнителна и алтернативна терапия
- Инвазивен епителен рак на яйчниците - лечение по етапи
- Ниско потенциални злокачествени епителни тумори - лечение
- Тумори на яйчникови зародишни клетки - лечение
- Овариални стромални тумори - лечение
- Рак на яйчниците - след лечение
- Рак на яйчниците - лечението не работи
- Рак на яйчниците - превенция
- Рак на яйчниците - въпроси към лекаря
- Рак на яйчниците - ново в изследванията
- матка
- Матка - тумори
- Матка - Рак
- Рак на матката - Симптоми
- Рак на матката - начини за разпространение
- Рак на матката - диагноза
- Рак на матката - морфологична класификация
- Рак на матката - клинична класификация
- Рак на матката - класификация на TNM
- Рак на матката - групиран на етапи
- Рак на матката - лечение
- Рак на матката - резултати от лечението
- шийка
- Шийката на матката - Рак
- Статистика за рака на маточната шийка
- Рак на маточната шийка - причини
- Рак на маточната шийка - рискови фактори
- Рак на маточната шийка - Симптоми
- Рак на маточната шийка - ранно откриване
- Рак на маточната шийка - диагноза
- Рак на маточната шийка - Проучване за предполагаем рак
- Рак на маточната шийка - Превенция
- Рак на маточната шийка - морфологична класификация
- Рак на маточната шийка - Класификация на етапа
- Рак на маточната шийка - оцеляване на етапа
- Лечение на рак на маточната шийка
- Рак на маточната шийка - хирургично лечение
- Рак на маточната шийка - радиационно лечение
- Рак на маточната шийка - химиотерапия
- Рак на маточната шийка - химиотерапевтична терапия
- Рак на маточната шийка - лечение чрез намазка за онкоцитология
- Рак на маточната шийка - лечение на етапи
- Рак на маточната шийка - клинични изследвания
- Рак на маточната шийка - след лечение
- Рак на маточната шийка - Лечението не работи
- Рак на маточната шийка - начин на живот
- Рак на маточната шийка - Емоционално здраве
- Рак на маточната шийка - въпроси към лекаря
- Рак на маточната шийка - ново в изследванията
- вагина
- Вагина - доброкачествени тумори
- Вагината - злокачествени тумори
- Диагностика на вагиналния рак
- Рак на вагината - класификация
- Лечение на вагинален рак
- вулва
- Vulva - доброкачествени тумори
- Вълва - фонови и предракови заболявания
- Vulva - рак
- Рак на вълвата - симптоми
- Въллова рак - диагноза
- Рак на вулвата - класификация по етапи
- Рак на вълвата - международна класификация по TNM система
- Рак на вълвата - групиран по клинични етапи
- Лечение на рак на вълвата
- Рак на белия дроб
- Рак на простатата
- Рак на пикочния мехур
- Рак на бъбреците
- Рак на хранопровода
- Рак на стомаха
- Рак на черния дроб
- Рак на панкреаса
- Колоректален рак
- Рак на щитовидната жлеза
- Рак на кожата
- Рак на костите
- Мозъчни тумори
- Лечение на рак на кибер нож
- Нано-нож в лечението на рак
- Лечение на рак с протонна терапия
- Лечение на рак в Израел
- Лечение на рак в Германия
- Радиология при лечение на рак
- Рак на кръвта
- Пълен преглед на тялото - Москва
Лечение на рак на кибер нож
Технологията CyberKnife е разработена от група лекари, физици и инженери в Станфордския университет. Тази техника е одобрена от FDA за лечение на интракраниални тумори през август 1999 г. и за тумори в останалата част на тялото през август 2001 г. В началото на 2011 година. са действали около 250 инсталации. Системата се разпространява активно в целия свят.

Лечение на рак с протонна терапия
ПРОТОННА ТЕРАПИЯ - радиохирургия на протонния лъч или силно заредени частици. Свободно движещи се протони се извличат от водородни атоми. За тази цел специален апарат служи за отделяне на отрицателно заредените електрони. Останалите положително заредени частици са протони. В ускорител на частици (циклотрон) протоните в силно електромагнитно поле се ускоряват по спираловиден път до огромна скорост, равна на 60% от скоростта на светлината - 180 000 km / s.
Рак и пренасяне на HPV
Ракът на маточната шийка е една от болестите, която е по-лесна за предотвратяване, отколкото да се лекува. Голямо постижение в науката е откриването на вирусния характер на този раков процес. Смята се, че именно човешката папиломавирусна инфекция причинява предракови промени, което в крайна сметка води до злокачествен тумор.
Понастоящем са идентифицирани повече от 100 вида HPV, които могат да живеят при хора. Но не всички от тях са рисков фактор за развитие на рак на маточната шийка. Всички вируси обикновено се разделят на групи с висок, среден и нисък онкогенен потенциал:
- Нисък риск: 6, 11, 42, 43, 44 вида HPV (причиняват генитални брадавици, не увеличават честотата на рак)
- Среден риск: 31, 33, 35, 51 и 52 вида (често причиняват дисплазия, много по-рядко - рак)
- Висок риск: 16, 18, 39, 45, 50, 53, 55, 56, 58, 59, 64, 68 вида (намерени в 99% от случаите на рак на маточната шийка)
В повечето случаи HPV изчезва самостоятелно в рамките на 1-2 години, без да води до значителни промени. И само понякога причинява хронична, дълготрайна инфекция, която води до дисплазии и причинява рак на маточната шийка. Смята се, че колкото по-малка е жената, толкова по-бързо се самовъзстановява. Следователно, при момичетата дефинирането на вирус чрез PCR се счита за неподходящо.Обикновено, анализът за определяне на HPV се извършва с промени (левкоплакия, дисплазия), открити чрез намазка и колпоскопия, както и симптоми на рак на маточната шийка.
Факти за HPV
- Инфекция с човешки папиломен вирус, който причинява рак, се появява сексуално, по-често при млади мъже и жени.
- Смята се, че 50% от всички сексуално активни хора поне веднъж в живота си са били изложени на тази инфекция.
- В повечето случаи вирусът, включително онкогенната група, напуска тялото самостоятелно в рамките на 1-2 години.
- Няма лекарства, които ефективно да помогнат да се отървем от вируса.
- Ваксинацията е единственият начин за защита срещу висок онкогенен HPV и рак на шийката на матката.
- Прегледът на жени на възраст до 30 години на HPV не е подходящ (тъй като заболяването преминава самостоятелно).
Ранни симптоми на рак на маточната шийка:
Те обикновено имат воден характер, имат цвят на "месото", имат специфична миризма. Такъв разряд се случва, ако туморът расте до голям размер и постепенно се разпада.
Работещи случаи
- Признаци на туморна интоксикация: драстична загуба на тегло, загуба на апетит, постоянна треска, умора, анемия
- Нарушаване на уринирането и движенията на червата: кръв в урината, кръв в изпражненията, запек.
- Извличане на урина или фекалии от вагината (когато туморът нахлува в стената на пикочния мехур и червата, за да образува фистули)
- Подуване на краката, задух
Цветните тумори могат да се състоят от различни тъкани, образуващи се в различни части на тялото, имат различни злокачествени заболявания.
- Преинвазивен рак
- Плоскоклетъчен карцином
- Рак на жлезите (аденокарцином)
- Други видове рак (включително недиференцирани) t
Преинвазивен рак (in situ, степен 3 дисплазия, CIN 3)
Рак "на място" или рак на място - различни имена за една и съща патология. В този случай клетките, покриващи шията, имат признаци на злокачествено заболяване. Но те не поникват дълбоко в стромата. Съответно, няма метастази. Тъй като на този етап няма симптоми на рак на маточната шийка, той може да бъде открит само с редовен преглед от лекар. С течение на времето ракът "на място" се превръща в микроинвазивен, а след това и в метастатичен рак.
Микроинвазивен рак
Често експертите разграничават определена форма на цервикални тумори - микроинвазивен рак, съответстващ на етап Ia. Това вече не е рак in situ, тъй като туморните клетки са проникнали в стромата. Но тази инвазия не надвишава 5 mm, а размерът на самия тумор е 1 cm или по-малко. В този случай, ракът обикновено е ниско агресивен, не метастазира и е доста добре лекуван.
Инвазивен рак на маточната шийка
Ако туморът проникне дълбоко в тъканта, тогава той се нарича инвазивен. Това е по време на първите си симптоми на рак на маточната шийка. Подобен рак се забелязва по-лесно, когато се преглежда от гинеколог, освен че има характерни черти на мази и колпоскопия. В случаи на напреднал раков процес могат да се появят ярки признаци.
В своята форма, туморите на маточната шийка се разделят на три групи:
Този рак нараства вътре в цервикалния канал, сякаш в лумена на шийката на матката. Той може да бъде открит, когато се гледа на гинекологичен стол: той често виси на шията под формата на полип с формата на карфиол. Такива тумори се считат за по-малко агресивни, по-късно метастазират и имат по-добра прогноза.
Тези тумори растат дълбоко в шията. Отвън те изглеждат малки, но се образуват язви и дезинтеграция в дебелината на тъканите. В такива случаи заболяването тече по-агресивно, прогнозата е по-неблагоприятна.
Цервикален стадий
Статистиката на заболеваемостта не включва преинвазивен рак (in situ). Този стадий на рак на маточната шийка често се комбинира с дисплазия степен 3, тъй като лечението е абсолютно идентично. За тумори, които са проникнали по-дълбоко, е създадена специална класификация. Тя ви позволява да определите прогнозата и метода за лечение на заболяване.
Етап I: Туморът не излиза извън матката.
- IA - проникване на тумор по-малко от 5 mm
- IB - тумор, който е проникнал по-дълбоко от 5 mm
Етап II - Тумор, който се е разпространил извън матката (но не засяга стените на таза и долната третина на вагината)
Етап III - Тумор, който се е разпространил по стените на таза или до долната третина на вагината
Етап IV - Тумор, който е проникнал отвъд таза или поникнал пикочен мехур, ректум.
Диагностика на рак на маточната шийка
- Цитологично изследване (онкоцитологична намазка)
Мазокът от Пап е глобален стандарт за скрининг за рак на маточната шийка. С помощта на специална форма шпатула клетките се вземат от повърхността на шията. След като изучават под микроскоп, те заключават за тяхната структура. В мазката могат да се намерят възпалителни промени, различни атипии (включително тежка дисплазия) и ракови елементи. При съмнителни за предракови и ракови резултати са предписани допълнителни изследователски методи. 
Kolposkop - специално устройство, което ви позволява да увеличите образа на шийката на матката и да изследвате структурата на нейните клетки и съдове. Изследването на шийката на матката с кольпоскоп е особено важно в началните етапи на рака, когато туморът не се вижда по време на рутинен преглед. По-късните етапи на рака на маточната шийка лесно се забелязват без допълнителни устройства.
Когато се открият подозрителни зони, се извършва биопсия, последвана от изследване на тъканта под микроскоп.
- Изстъргване на цервикалния канал
Ако резултатите от цитологичното изследване показват предракови или ракови промени, а колпоскопията показва нормална картина, тогава трябва да се извърши кюретаж на цервикалния канал. Вероятно атипичните клетки се намират вътре, поради което са недостъпни за визуален контрол. Тази процедура не се предписва по никакъв начин на всички, обикновено цитологията и колпоскопията с биопсия обикновено са достатъчни.
Ултразвукова диагностика е прост, безболезнен и евтин метод на изследване. Особено ефективен ултразвуков трансвагинален сензор. Трудности възникват само при много често срещани процеси, както и при наличие на сраствания в коремната кухина. За по-ефективна диагностика с помощта на триизмерен образ, който позволява да се разгледа тумора от всички страни. Ако ултразвукът е допълнен с доплерова сонография (изследване на кръвоток), тогава могат да бъдат открити малки тумори, дължащи се на прекомерния растеж на кръвоносните съдове.
Допълнителни съвременни изследователски методи ни позволяват да оценим разпространението на онкологичния процес, състоянието на съседните органи и да изберем тактиката на лечение. MRI е по-подходящ за тази цел. Компютърната томография има един важен недостатък: плътността на тазовите органи, когато се извършва, е приблизително еднаква. Следователно, дори обширният рак не може да бъде разграничен поради сходството с мастната тъкан.
- Методи за определяне на отдалечени метастази
Рентгенови лъчи на гръдния кош, КТ на коремната кухина, сцинтиграфия на скелета могат да открият метастази на рак на маточната шийка и да изберат тактика на лечение. Тези методи се използват след първоначалната диагноза на инвазивния рак, както и за наблюдение на лечението на метастази и при поява на симптоми на рак на маточната шийка след операция.
Скрининг за рак на маточната шийка
За разлика от много други видове рак, цервикалните тумори се развиват за дълъг период от време. Това ви позволява да идентифицирате жените в риск и с началните етапи на заболяването. За скрининга има чудесен метод - цитологичен тест за РА. Чувствителността на този метод е около 90%. Това означава, че при 9 от 10 жени с рак, обикновена цитологична намазка ви позволява да откриете болестта.
Всички жени между 25 и 49 години трябва да бъдат изследвани веднъж на всеки три години. След 50 години е достатъчно да се вземе цитологична намазка 1 път след 5 години.
Метастази на рак на маточната шийка
Ракът на маточната шийка е силно агресивен тумор. Ранните метастази се разпространяват чрез лимфата, кръвта или кълняемостта в органите. По този начин приблизително 30% от пациентите с етап II вече имат туморни клетки в най-близките лимфни възли. Сред отдалечените органи по-често се засягат белите дробове, черния дроб и костите.
Лечение на цервикални тумори
Ракът на маточната шийка не е присъда. Съвременните методи на лечение могат напълно да излекуват това заболяване. В ранните стадии е възможно да се запази органът и функцията на детето. На по-късните етапи се използва интегриран подход. В резултат на това жената губи възможността да има деца, но качеството и продължителността на живота й остават високи. Преди да определи тактиката на лечението, лекарят трябва да проучи хистологичното изследване на тумора и да определи неговия стадий.
- Конизация на шийката на матката (с неинвазивен рак)
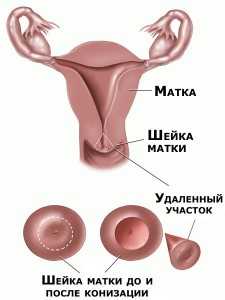
Премахването на част от шията под формата на конус е най-честата операция при тежка дисплазия и in situ рак. Интервенцията се извършва под анестезия (обща анестезия или епидурална анестезия). Ако се подозира лека или умерена дисплазия, лекарите се опитват да избегнат тази операция.
Съществува известен риск за жени, които не са родили: луменът на цервикалния канал може да се стесни и да прерасне, което ще доведе до затруднения при зачеването и бременността. Въпреки това, ползите от пълното премахване на неинвазивен рак “in situ” далеч надхвърлят всички възможни рискове. Изтритият фрагмент се изпраща за хистология, за да се направи точна диагноза.
- Удължена екстирпация на матката
Най-често се извършва обширна операция за отстраняване на матката, околните тъкани и части от вагината. Това количество интервенция се дължи на факта, че повечето ракови заболявания са пренебрегнати. В редки случаи на микроинвазивен рак, жените имат само отстраняване на шийката на матката (ако се планира бременност). Може би такова лечение за рак на маточната шийка 1.
Радиацията е основното лечение за рак на маточната шийка. Той се използва като допълнение към операцията в началните етапи или като единствен метод за напреднали процеси. Често радиационната терапия се използва за облекчаване на страданията на пациента в пренебрегвани случаи. След лечение с лъчи, може да има усложнения под формата на кожни лезии и вътрешни органи, които най-често са опасни.
Химиотерапевтичните лекарства (цисплатин) се използват много рядко за лечение и само като допълнение към хирургията и радиацията.
""



